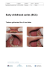
RamBarn dokument - Landstinget Dalarna
Transcription
RamBarn dokument - Landstinget Dalarna
Folktandvården Dalarna RamBarn 2015 Barn som far illa Dokumenttitel Barn som far illa Klinik/Funktion/Process Utgåva Gäller from Sida (av) Avd för Pedodonti 1 2015-03-23 1(6) Upprättad av Fastställd av Anne Hultgren Talvilahti Tandvårdschef Barn som far illa Barn som far illa finns inom alla samhällsklasser och fenomenet är oftast en väl bevarad hemlighet inom den inre kretsen kring barnet. Barn kan utsättas för många olika typer av skadlig behandling: • Fysisk misshandel. • Fysisk vanvård. • Psykisk misshandel. • Psykisk försummelse. • Sexuellt utnyttjande. • Exploatering. Hur vet jag att ett barn far illa? Vanligast, och också svårast att ”bevisa”, är den psykiska försummelsen. Fysiska skador är lättare att se. De psykiska symptomen hos barnet vid samtliga fall av övergrepp kan bestå i ett avvikande kontaktbeteende, ängslan och rädsla, självdestruktivitet samt depression. Sociala störningar i form av skolk, drogmissbruk, promiskuitet, självdestruktivitet med mera kan vara en reaktion på övergrepp. Likaså kan ett överdrivet lugn, passivitet hos barnet eller en påtaglig foglighet vara tecken på att barnet far illa. Vad skall jag göra vid misstanke om att ett barn far illa? Som anställda inom Hälso- och sjukvården omfattas all tandvårdspersonal av Socialtjänstlagen. Alla anställda inom vården måste anmäla om ett barn far illa. Personal inom hälso- och sjukvård får inte göra en anonym anmälan. Enligt Socialtjänstlagen har vi skyldighet att genast anmäla till socialnämnden om vi i vår verksamhet får kännedom om något som kan innebära att socialnämnden behöver ingripa till ett barns skydd. Det räcker alltså med misstanke om att ett barn far illa. Vi har ingen som helst skyldighet - och skall inte heller - försöka utreda hur, vem som varit inblandad och varför barnet har farit illa. Det sköts av Socialtjänsten. Naturligtvis skall det inte röra sig om lösa rykten eller antaganden. Men när vi misstänker att ett barn far illa på grund av vad barnet har berättat vid anamnesupptag och undersökning eller på grund av våra kliniska fynd, måste detta anmälas. Sekretesslagen säger att: ”sekretess hindrar inte heller att uppgift lämnas till annan myndighet, om uppgiftsskyldighet följer av lag eller förordning”. Detta gäller fall med anmälningsskyldighet som vid misstanke om att ett barn far illa. Kan jag som vårdgivare få stöd? Kontakta avdelningen för Pedodonti Det är alltid svårt att stå inför dessa problem; vi blir chockade, illa berörda och ibland rädda. Dessutom är situationen ovan för oss varför det är bra att diskutera problemet med någon som har distans till det. Om du misstänker att ett barn far illa kan avdelningen för Pedodonti stå till tjänst som rådgivare och samtalspartner. Där har man distans till fallet och kan därmed se andra saker och ge råd vad gäller frågor, hantering, dokumentation med mera. Det är bra att diskutera bedömningar, uppkomna skador, vem man kan vända sig till och hur man går till väga. Detta är bra att tala med någon som har tidigare erfarenhet av liknande ärenden. Varningssignaler • Otrygga barn, relationsproblematik • Kväljningar • Trauma • Missbruk hos förälder • Förälder med psykisk sjukdom • Uteblivande/Återbud • Dental försummelse När jag misstänker att ett barn far illa Börja gärna med att direkt skriva ned minnesanteckningar, för egen del, av vad som har framkommit eller skett. Låt annan personal göra likadant oberoende av dig. Dessa anteckningar kan vara bra att ha vid framtida diskussioner. Dokumentera eventuella fysiska skador med röntgen och foton. Bedöm om barnet står inför ett pågående hot, är barnet trygg med den vuxen som följt barnet till kliniken? Bedömer du att barnet och föräldrar behöver mer stöd? Vilka kontaktar med socialtjänst/ barnavårds-central har barnet sedan tidigare? Är föräldrarna positiva till att vi kontaktar dessa instanser för att diskutera patientens situation och där initiera ny kontakt? Uteblir barnet från besök på kliniken? Skriv brev 1 med två veckors svarsfrist, därefter sänds brev 2 med rekommenderad post och två veckors svarsfrist. Om föräldrar inte hörts av efter tre veckor skrivs orosanmälan till Socialtjänsten. För exempel på brev 1 och brev 2 se bilaga till detta dokument. Dessa brev bör individanpassas vid varje tillfälle. Se även Svenska Tandläkarförbundets skrift, inlagt i RamBarn som dokument ”Barn som far illa Bilaga 3 Tandläkarförbundet”. Konsultation med Socialtjänsten Skulle ni vilja rådgöra med någon utanför tandvården kan man ringa till socialkontoret och fråga vad de anser - det är då viktigt att varken nämna barnets eller övriga familjens namn eller personnummer. Socialtjänsten kan ge råd i hur vi som vårdgivare skall fortsätta. Detta tar dock inte bort vår skyldighet att anmäla i de fall vi känner oro för ett barn. Orosanmälan En anmälan skall vara skriftlig och sakligt redogöra för händelsen och de fynd som gjorts. I brådskande fall kan anmälan göras muntligen per telefon och denna anmälan kan sedan kompletteras med en skriftlig anmälan. Uteslut egna värderingar, beskriv objektivt vilka fynd som gjorts och vilka uppgifter som lämnats av barn och/eller vårdnadshavare. Anmälan skall vara underskriven med namn och tjänstetitel. I varje kommun finns en ansvarig tjänsteman på socialkontoret som sköter hanteringen av dessa ärenden. I alla fall utom då vi misstänker att familjemedlem utsatt barnet för övergrepp/hot bör familjen informeras om att vi gjort/kommer göra en orosanmälan. Boka gärna tid för ett samtal med föräldrarna tillsammans med arbetskamrat som också träffat barnet tidigare. Då ges möjlighet för er som vårdpersonal att informera om att ni är oroat för barnet och att ni gör orosanmälan för att hjälpa barnet och familjen. Observera! I de fall du misstänker att förälder utsatt barnet för övergrepp/hot skall INTE föräldrar informeras utan Socialtjänsten bör kontaktas akut per telefon (112). Telefonnummer till Dalarnas kommuners socialtjänst under kontorstid (under icke kontorstid kontaktas Socialjouren via 112): Avesta 0226-64 53 44 Mora 0250-264 00 Borlänge 0243-740 00 Orsa 0250-55 23 50 Falun 023-870 00 Rättvik 0248-700 00 Gagnef 0241-152 15 Smedjebacken 0240-66 08 00 Hedemora 0225-340 00 Säter 0225-551 65 Leksand 0247-800 00 Vansbro 0281-750 45 Ludvika 0240-860 00 Älvdalen 0251-804 60 Malung-Sälen 0280-183 10 Dental försummelse/ annan omsorgssvikt • • Utred orsak rörande patientens tandstatus Ge individuella råd runt munhygien och kostrutiner • Om fortsatt dental försummelse/annan omsorgssvikt: inled dialog med vårdnadshavare runt vilket stöd som familjen behöver, har familjen kontakt med Socialtjänsten? Samtal bör utgå ifrån tandvårdspersonalens vilja att vilja hjälpa barnet och familjen, bekräfta föräldrarnas kärlek till sina barn och deras vilja att vara bra föräldrar. • Vid ÅB/UB vilket leder till att ni inte får barnet till kliniken: sänd brev 1 och vid behov brev 2, se bilagor. Om ni fortfarande inte får patienten till kliniken bör orosanmälan göras. Ingen patient under 18 år ”skrivs av”. Trauma där anamnes inte stämmer/misstanke om misshandel • Be patienten själv berätta hur skadan gått till. Skriv ned barnets och vårdnadshavares redogörelse. • Dokumentera skador med foton och röntgen. Finns gamla skador? • Egna minnesanteckningar • Vem är förövare? Är förövaren med till kliniken? Vid pågående hotbild – kontakta omedelbart Socialtjänsten och gör muntlig anmälan! Din intuition! Det räcker med en misstanke om att ett barn far illa. Ofta är det små tecken som väcker ens misstanke och oro, lita på din intuition i dessa fall och anmäl. Vi är skyldiga att anmäla vid misstanke och behöver aldrig - och ska inte - försöka bevisa eller utreda något. Referenser Navet Start / Central förvaltning / Hälso- och sjukvårdsenhet / Barnkonventionen / Anmälningsplikt. Råd inför kontakt med Socialtjänsten, Landstingets Dalarnas rutindokument och handlingsplaner runt barn som far illa. Landstinget Dalarnas anmälningsblankett för orosanmälan. www.tandlakarforbundet.se Lättläst och tydlig skrift runt barn som far illa Se ”Barn som far illa Bilaga 3 Tandläkarförbundet” www. riksdagen.se/dokument Lagar och föreskrifter. Sekretesslagen (SFS 1980:100) 14 kap 1§ www. riksdagen.se/dokument - Lagar SFS samt sök på SFS-nummer 1980:100). Socialtjänstlagen (2001:453) 14 kap 1§ www.riksdagen.se/dokument- Lagar - SFS samt sök på SFS-nummer 2001:453). Folktandvården Dalarna RamBarn 2015 Behandlingsprinciper Dokumenttitel Behandlingsprinciper Klinik/Funktion/Process Utgåva Gäller from Sida (av) Avdelningen för Pedodonti 2 2015-06-29 1(5) Upprättad av Fastställd av Anne Hultgren Talvilahti, Fredrik Lundström Tandvårdschef Behandlingsprinciper All tandvård skall utformas enligt barnets bästa och barnets inställning till aktuell vård eller behandling skall klarläggas, enligt lagtext gällande från 1 januari 2015. Patienten skall få rätt vård i rätt tid. Målet är att all tandvård skall vara smärtfri. Vårt bemötande och utförande av tandvård skall ge en trygg patient som går ur barntandvården med god tandhälsa. Primärt bett (ca 0-6 år) Basprogram (se dokumentet Evidensbaserad kariesprofylax) Munhygien – tandborstningsinstruktioner Visa nyerupterade tänder och förklara odontologiska fynd Information om samband mellan kost och karies Social och medicinsk anamnes Bettutveckling Barnet skall uppvisa symmetriskt tandframbrott. Sugovanor, bettavvikelser? Se dokumentet Ortodonti Traumaskador Skall alltid bedömas av tandläkare, se Dental Trauma Guide Parodontala skador Optimera munhygien och avlägsna fyllningsöverskott. Avlägsna supra- och subgingival tandsten. Vid depuration subgingivalt krävs bedövning. Inskolning bedövning innan behandling. Uppföljning efter 6-8 veckor Intialkaries Profylax (samtidig inskolning) för att förhindra kariesprogression, så att patienten är en trygg framtida tandvårdspatient Manifest karies Profylax, bedömning behandlingsmognad, inskolning (vibration, vatten, sug, att ligga stilla), injektionsträning, om behov sedering. Fyllningsmaterial Glasjonomer på primära tänder. Komposit på permanenta tänder om optimal torrläggning kan ske. Använd matrisband vid approximala fyllningar. Slipningar är inte lämpligt i denna ålder! Slipningsterapi på mjölkmolarer i förskoleåldern är en behandling som ofta ger symptom och i värsta fall gör att barnet utvecklar tandvårdsrädsla. Kan också orsaka preparationsskador på intakta ytor på granntänder som då har ökad kariesrisk. Det är inte heller sannolikt att en mjölkmolar som slipas i ett primärt bett i åldern 0-6 år kan behållas till dess tanden naturligt exfolierar. Risken för akuta besök och symptomgivande osteiter ökar. ART-preparation Atraumatic Restorative Treatment (ART) är en metod som har utvecklats för att passa behoven i utvecklingsländerna. ART omfattar både förebyggande och behandling av tandkaries. Detta förfarande grundar sig på att exkavera karies med enbart handinstrument och återställa tanden med ett fyllnadsmaterial såsom glassjonomer. Detta är ett komplement till successiv exkavering där man medvetet lämnar kvar karies i botten av kaviteten och försluter kaviteten med en tät fyllning. Den förändrade biofilmen får bakterierna att gå i dvala och kariesprocessen avstannar varför man inte behöver avlägsna fyllningen och avlägsna resterande karierat dentin. Metoden behöver mer vetenskapligt stöd innan den införs som en vedertagen princip inom Folktandvården Dalarna. Extraktionsterapi Extraktion kan ibland behöva utföras pga. nekros/ osteit. Vid abscess: Överväg antibiotika om patienten är allmänpåverkad, kanske sovit och ätit dåligt pga värk, eller om infektionen bedöms påverka möjligheten att få gott tillslag på lokalanestesi i extraktionsområdet. Om antibiotika skall sättas in: ordinera PC 10 dagar, boka in extraktion ca en vecka in på kuren. Se till att smärtlindra patienten med paracetamol preoperativt, försäkra dig om gott tillslag på bedövning innan extraktionsterapin påbörjas. Överväg sedering som ett komplement till inskolning. Analysera alltid eventuellt uppkommen negativ situation för att undvika framtida liknande fall. Växelbett (ca 6-12 år) Basprogram (se dokumentet Evidensbaserad kariesprofylax) Munhygien – tandborstningsinstruktioner Visa nyerupterade tänder och förklara odontologiska fynd Information om samband mellan kost o karies Viktigt att följa bettutveckling. Symmetrisk tandväxling förväntas. Aplasier? Ektopisk eruption (framförallt 3:or och 6:or)? Social och medicinsk anamnes Traumaskador Skall alltid bedömas av tandläkare, se Dental Trauma Guide. Bettavvikelser Bedöms av tandläkare (se dokumenten Ortodonti samt Riskbedömning – revisionsintervall). Genom att följa individens bettutveckling minimeras patientens framtida behov av ortodontisk behandling. Vid eventuell ektopisk eruption av 3:or: börja om möjligt skola in patienten i god tid innan eventuell kirurgisk friläggning blir aktuellt. Parodontala skador Optimera munhygien och fyllningars utformning. Depuration, se ovan. Vid fickor >4mm eller subgingival tandsten skall bennivån bedömas med röntgen. Sondera ej fickor då granntänder är under eruption. Intialkaries Profylax för att förhindra vidare kariesprogression, inskolning så att patienten är en trygg framtida tandvårdspatient. Fisssurförsegling av djupa fissurer om torrläggning kan ske och patienten klarar av att samarbeta. Manifest karies Profylax, bedömning behandlingsmognad, inskolning enligt ovan, injektionsträning, om behov sedering. Fissurförsegling av samtliga erupterande molarer om torrläggning kan ske och patienten klarar av att samarbeta. Fyllningsmaterial Glasjonomer på primära tänder. Kompositmaterial på permanenta tänder. Använd matrisband vid approximala fyllningar. Approximalskydd för att undvika preparationsskador på permanenta tänder. Fyllningsterapi Manifesta kariesangrepp som obehandlade leder till besvär, eller till och med leder till extraktionbehov innan naturlig exfoliation förväntas, skall lagas. Då mjölkmolarer enligt röntgen är inför snar exfoliation (från ca 9 års ålder) kan kariesangreppen ibland avvaktas samtidigt som patienten ges individanpassat profylaxprogram utifrån orsaksfaktorer. Extraktionsterapi Preoperativ analgetika och gott tillslag på anestesi krävs. Överväg behov av inskolning och sedering. Permanent bett (från ca 12 års ålder) Basprogram (se även Evidensbaserad kariesprofylax) Munhygien – tandborstningsinstruktioner. Visa nyerupterade tänder och förklara odontologiska fynd Information angående sambandet mellan kost och karies Social och medicinsk anamnes Traumaskador Skall alltid bedömas av tandläkare, se Dental Trauma Guide. Bettutveckling Viktigt att följa bettutveckling till dess alla permanenta tänder erupterat, se Ortodonti. Parodontala skador Betona vikten av egenvård. Introducera individanpassad approximal rengöring. Skynda långsamt och ge rimliga rekommendationer. Kontrollera att fyllningar och protetik är av god kvalitet och har bra kantanslutning. Följ upp munhygien och slemhinna. Intialkaries Profylax för att förhindra vidare kariesprogression, inskolning så att patienten är en trygg framtida tandvårdspatient. Fisssurförsegling av djupa fissurer om torrläggning kan ske och patienten klarar av att samarbeta. Manifest karies Profylax, inskolning enligt ovan, bedömning behandlingsmognad, injektionsträning, om behov sedering. Fissurförsegling av samtliga nyerupterande molarer om torrläggning kan ske och patienten klarar av att samarbeta. Fyllningsterapi Så snart manifest karies registrerats bör patienten planeras för fyllningsterapi. Vid behov bör patienten inskolas innan restaurativ åtgärd. Fyllningsmaterial: Kompositmaterial på samtliga tänder, även persisterande primära tänder vid aplasifall. Använd matrisband vid approximala fyllningar. Approximalskydd för att undvika preparationsskador på granntänder. Extraktionsterapi Preoperativ analgetika och gott tillslag på anestesi krävs. Överväg behov av inskolning och sedering Referenser Se RamBarn-dokumenten: Vårdplan Barn och Ungdomar 2015, Evidensbaserad kariesprofylax, Riskbedömning – revisionsintervall, Parodontala förändringar hos barn och ungdomar, Ortodonti, Bettfysiologi, Traumaskador barn och ungdomar Patientlag (2014:821) träder i kraft 150101. Syftar till att stärka och tydliggöra patientens ställning samt att främja patientens integritet, självbestämmande och delaktighet. Du hittar lagen här: http://www.riksdagen.se /sv/DokumentLagar/Lagar/Svenskforfattningssamling/Patientlag-2014821_sfs-2014821/?bet=2014:821 Folktandvården Dalarna RamBarn 2015 Bettfysiologi Dokumenttitel Bettfysiologi Klinik/Funktion/Process Utgåva Gäller from Sida (av) Avd för Bettfysiologi 1 2015-03-23 1(3) Upprättad av Fastställd av Anna-Kerstin Göthe Mundt Tandvårdschef Bettfysiologi Anamnes Frågor att ställa vid revisionsundersökning eller när du träffar en patient första gången. 1. Har du ständigt eller ofta återkommande (någon gång/vecka eller oftare) besvär av värk i käken eller ansiktet? JA/NEJ 2. Blir du ständigt eller ofta återkommande (någon gång/vecka eller oftare) trött eller utmattad i käken av exempelvis tuggning? JA/NEJ 3. Har Du ständigt eller ofta återkommande (någon gång/vecka eller oftare) besvär med att käken hakar fast, låser sig eller av att det är svårt att gapa upp? JA/NEJ Om patienten svarar ”JA” på Fråga 1 bedömer du om besvären har dental genes. Om besvären bedöms ha bettfysiologiskt ursprung kompletteras anamnesen med uppgifter om intensiva/frekventa orala parafunktioner. • Nagelbitning • Tuggummituggning • ”Leka med” intraorala piercingsmycken • Kindbitning • Läppbitning • Stödja hand mot haka • Dagtid lätt tandkontakt/tandpressning • Tandpressning/tandgnissling nattetid Orala parafunktioner kan t.ex. gärna förekomma vid stress och koncentration, varför man exempelvis kan föreslå patienten att uppmärksamma vad hen gör med käkarna vid datorarbete, bilkörning. De flesta patienter är omedvetna om sina orala parafunktioner och det är viktigt att de blir medvetna om när ovanorna förekommer så att de aktivt kan arbeta med att bryta det ofördelaktiga mönstret. Lokala symtom Be patienten beskriva dessa ur aspekterna tid, lokalisation, karaktär, påverkande faktorer. Tidigare behandling av de aktuella besvären Ta reda på om patienten tidigare sökt vård inom tandvården, hos läkare eller sjukgymnast. Vilken/vilka behandlingar har isåfall utförts och vilket resultat har det gett. Sociala förhållanden Stressfaktorer beträffande familjeförhållanden, skol-/arbetssituation kan vara starkt bidragande faktorer till överbelastning i käksystemet. Allmänsjukdomar Allmäntillstånd och eventuell medicinering. Framförallt allmänsjukdomar som påverkar leder och muskler är av intresse. Trauma. Status Reducerad funktionsundersökning Palpation av käklederna lateralt. Vid palpation ska man ha ögonkontakt med patienten. Eventuell smärta utlöser en blinkreflex. Under palpationen utför patienten 2-3 gapningsrörelser och då noteras. • Rörelsesmärta • Käkledsljud (knäppning, skrapljud) • Rörelsemönster o Deviation-underkäken rör sig oregelbundet, som i en ”slalombana” o Deflektion-underkäken rör sig åt höger eller vänster vid gapning Underkäkens rörelsekapacitet bedöms. • Gapning: normalt är tre fingrars bredd • Laterotrusionsrörelse åt höger respektive vänster: bör vara lika stora • Protrusionsrörelse: bör vara rak Palpation av käkmusklerna utförs så att du har ögonkontakt med patienten. • Musculus temporalis (anterior) • Musculus masseter superficialis (främre delen) Intraoralt noteras eventuell förekomst av • Kindlist • Tungimpressioner Bett • • Kontaktförhållanden Tandslitage Folktandvården Dalarna RamBarn 2015 Bitewing på barn och ungdomar Dokumenttitel Bitewing på barn och ungdomar Klinik/Funktion/Process Utgåva Gäller from Sida (av) Avdelningen för Pedodonti 1 2015-03-23 1(3) Upprättad av Fastställd av Anne Hultgren Talvilahti Tandvårdschef Bitewing på barn och ungdomar Bitewing för diagnos karies och parodontal sjukdom Varje röntgenbild skall tas på individuell indikation. Generella tidpunkter kan inte anges när bitewing skall tas, med tanke på att approximalrum, tand- och bettutveckling skiljer sig mellan olika individer. Senast vid 5 års ålder skall förekomst av karies och/eller progression av karies även bedömas på approximalytor. I de fall där approximalytorna inte kan inspekteras visuellt krävs bitewing för att kunna utföra en riktig bedömning. Om beslut tas att inte ta röntgen skall orsak till detta dokumenteras i journalen. Vem ska besluta om vilka röntgenbilder som ska tas? Tandhygienist eller tandläkare kan besluta om röntgenundersökning ska utföras som en del av kariesdiagnostiken. Enligt Socialstyrelsen gäller följande: ”En legitimerad tandhygienist har allmänt sett formell kompetens att undersöka, diagnostisera och i viss utsträckning behandla karies och tandlossningssjukdom. I samband med att en undersökning görs av dessa tillstånd, krävs i de flesta fall, att även en röntgenundersökning görs av tänder och tändernas stödjevävnader. … För frågeställningar som inte rör karies eller tandlossningssjukdom krävs att en tandläkare först har gjort en klinisk bedömning beträffande vilka röntgenbilder som ska tas. För att inte utsätta patienter för mera strålning än nödvändigt bör en röntgenbild inte granskas selektivt, utan hela den radiografiska informationen i bilden ska alltid bedömas. Således ska tandhygienisten granska hela den tagna bilden. Om tandhygienisten vid sin bedömning finner att vävnaderna avviker från vad som kan betraktas som normalt, och om avvikelsen inte är karies eller tandlossningssjukdom, ska röntgenbilden också granskas av tandläkare för ställningstagande av ytterligare kompletterande undersökningar eller åtgärder. … Om tandhygienisten tar på sig denna uppgift ansvarar han/hon för sin bedömning och för att resultatet dokumenteras i journalen”. Legitimerad personal skall i sin plan bestämma revisionsintervallens längd och även när och med vilket intervall nästa röntgenundersökning skall utföras. Förändras patientens risk kan röntgenbilder behövas tidigare. Förutom karies skall förekomst av tandsten och bennedbrytning observeras som en klar riskfaktor redan i mjölktandsbettet. Övriga avvikelser skall registreras och adekvata åtgärder vidtas i det enskilda fallet. Med utgångspunkt från riskåldrar avseende karies kan följande grova rekommendationer ges vilka kan ligga till grund för beslut i det enskilda fallet. Rekommenderat intervall till nästa bitewingundersökning: Ålder Låg risk Hög risk 5år 3 år 1 år 8-9 år 3-4 år 1 år 12-16 år 2 år 1 år 16-19 år 3 år 1 år Bitewingtagning på förskolebarn • • • • • • • Minsta sensorn används. Klä sensorn med handske (istället för hård sensorpåse). Skumgummihållare fästs i ocklusionsplan. Visa barnet sensorn. Förklara sensor, halsskydd och röntgenapparat åldersadekvat. Instruera det lilla barnet i att gapa stort och att långsamt och försiktigt smyga ihop munnen så att tänderna möter skumgummikudden. Träna gärna en gång innan skarpt läge, beröm barnet kontinuerligt. Referenser ”Bitewing på barn och ungdomar Bilaga 1” (EAPD guidelines for use of radiographs in children. Espelid I, Mejàre I, Weerhijm K, 2003 Eur J Paed). Socialstyrelsens rapport ”Tandhygienister och röntgendiagnostik” 2009. SBU-rapport ”Karies- diagnostik, riskbedömning och icke-invasiv behandling” 2007. Folktandvården Dalarna RamBarn 2015 Erosionsskador Dokumenttitel Erosionsskador Klinik/Funktion/Process Utgåva Gäller from Sida (av) Avd för Pedodonti 1 2015-03-23 1(7) Upprättad av Fastställd av Gunilla Pousette Lundgren Tandvårdschef Erosionsskador Inledning Erosionsskador på tänder är på intet sätt någon ny företeelse. Skadorna har tidigare förekommit framförallt hos personer med ätstörningar och i samband med kraftiga refluxer eller ruminering (en typ av idissling). Det nya är att erosionsskadorna återfinns i andra patientgrupper och bland i övrigt helt friska patienter. En stor del av dagens erosionsskador är en följd av våra levnadsvanor. Tidigare var erosionsskador vanligtvis en följd av ett sjukdomstillstånd. Erosionsskadorna har ett snabbt förlopp och ger, om de inte stoppas, upphov till omfattande rehabiliteringsbehov. Tandvården måste därför vara uppdaterad i ämnet och kontrollera samt förebygga dessa skador i ett tidigt skede. Definition Med dental erosion avses en förlust av hård tandsubstans genom en kemisk process som inte involverar bakterier [1]. Processen är irreversibel, det vill säga att förlorad emalj inte kan fås tillbaka. Prevalens Hasselkvist et al har undersökt barn i Sverige och fann erosionsskador så grava att de nådde in till dentinet hos 13,3 % 5-6 åringarna, 11,9 % av 13-14 åringarna och 22,3 % av 18-19 åringarna. Då ska vi betänka att dessa individer har burit sina permanenta tänder i endast ett fåtal år, och hur ser det då ut vid 60 års ålder om inte åtgärder vidtas? I England fann man att förskolebarn från de lägre socialgrupperna uppvisade en lägre grad av erosioner än barn från mellan och övre socialgrupperna [2]. Skillnad i kostmönster och dryckesvanor har avgörande betydelse för de skillnader i erosionsskador som ses mellan socialgrupperna. Detta bör vi ta hänsyn till när vi undersöker barn med god munhygien och från grupper som vi tidigare inte har sett någon risk med. Vi måste lära oss att titta efter erosionsskador på alla patienter. Etiologi Riskfaktorer för att utveckla erosionsskador kan vara exogena (faktorer som kommer utifrån, som vi oftast kan styra) eller endogena (tillexempel sura uppstötningar som är svårare för oss att styra själva). Det innebär att det ofta är flera orsaker till att en erosionsskada uppstår [4] [5]. Exogena faktorer kan vara exempelvis omgivningsfaktorers påverkan, kost och dryck påverkan, medikamentell påverkan och livsstilspåverkan. Kost- och dryckesvanor inkluderar inte bara typen av syra i drycken utan även kombinationen av syra och exempelvis socker, kalk och fluorinnehåll. Ett högt intag av kolsyrade drycker (läsk) har visat sig ge inte bara mer karies utan även högre risk för erosionsskador. Speciellt utsatta för att riskera en sämre oral hälsa har visat sig vara tonåringar (framförallt pojkar) med hög konsumtion av läsk ofta i kombination med högt BMI (övervikt), ohälsosam kost och mycket tid vid TV/Dator [3]. Sättet att dricka, tidsfaktorn – hur länge drycken behålls i munnen, liksom konsistensen på den sura produkten har betydelse för hur den sura produktens påverkar tandytan [5, 7]. Lättflytande drycker har en tendens att orsaka erosioner på insidan av överkäksincisiverna genom att tungan pressar drycken dit. Sura produkter med mer fast konsistens kan ge mer effekt på ocklusalytorna. Kritiskt pH för emaljen ligger mellan 5,0 [5] och 5,5 [8]. Coca Cola och många andra läskedrycker, sportdrycker, fruktjuicer, äpplen, citroner och apelsiner med mera, ligger alla inom det pH värde som kan orsaka erosionsskador vid ett frekvent intag och under en längre period [5, 7]. Bland de medikamentella faktorerna kan ett ökat intag av C-vitamin i dryck eller tuggtablettform, acetylsalicylsyra i tuggtablettform samt olika typer av anti-tandstens sköljmedel innehållande EDTA nämnas som riskfaktorer. Barn med astma har en klart ökad risk för både dental erosion och karies [9]. Astmamedicinering ger sänkt salivsekretion och därmed långsammare oral clearence, samtidigt har medicineringen i sig ofta ett lågt ph. 61 % av astmabarnen har dessutom en tyst reflux, det vill säga sura uppstötningar som man inte märker av själv [10]! Vanorna har ändrats mycket under senare år och detta kan vi se spår av bland annat i munnen. Det är viktigt att vi ser dessa förändringar och inriktar vår profylax, information och terapi efter nuläget. Livsstilsfaktorer som kan påverka utvecklingen av erosionsskador är ibland influerade av social status [2, 7]. Hur ofta man dricker juicer eller kolsyrade läskedrycker är en sådan socioekonomiskt beroende faktor. Andra faktorer av betydelse kan röra dryckes- och sväljvanor som kan öka vätskans tid för direktkontakt med tandytan. Har jag bråttom och dricker en dricka snabbt är det stor skillnad i exponering av sura produkter mot tandytan jämfört med om jag sitter framför datorn och långsamt smuttar i mig en dricka under flera timmar. Förutom drycken i sig kan exponeringstiden i munnen förlängas om drycken konsumeras strax före sänggåendet. Att behålla drycken i munnen före sväljning ökar erosiviteten [5]. Det går inte bara att mäta ph för att avgöra hur erosiv en dryck är. Innehåll av kalcium och fluorider samt fosfor är, förutom dryckens pH och buffringsförmåga, andra faktorer som har betydelse för erosiviteten [5, 11]. Juicer och Coca Cola tillhör de drycker som kan utgöra en klar risk för patienter med tendens att utveckla erosioner. En sundare livsstil har också åtföljts av en ökad konsumtion av frukt och grönsaker, samt lågkaloridrycker. Lågkaloridrycken har lika lågt ph, men ger inte lika mycket bakteriebeläggningar på tandytan, som i sig kan öka kariesrisken men skydda från erosion. Laktovegetarianer har ett ökat intag av frukt och grönt och har även ett inslag av sura produkter som ytterligare ökar risken för att erosionsskador skall uppstå [7]. I en finsk studie uppmärksammades att risken för erosionsskador ökade med 37 ggr om patienten åt mer än två citrusfrukter om dagen jämfört med den grupp som åt citrusfrukter mindre ofta [12]. En alarmerande faktor är att konsumtionen av vatten utan tillsatser har minskat markant. Även mjölkkonsumtionen har gått ner i vårt land. Måltidsdrycker har ofta ersatt mjölk och vatten. Om man sportar mycket känns munnen torr som en följd av dehydrering och man får ett sänkt flöde av vilosaliv. Förutom riskfaktorerna vid reflux under ansträngning och vid sänkt flöde av vilosaliv, ökar tendensen att dricka mera. Risken för att sportdrycker och läskedrycker intas i stället för vatten är idag stor. Bland de intraorala faktorer som kan påverka individens benägenhet för att neutralisera sura produkter kan näm- nas clearencetiden för det erosiva ämnet, buffringsförmågan, kalcium- och fosfathalten i saliven. Vidare kan nämnas pellikelbildningen på tandytan, den ostimulerade salivens flödeshastighet, förekomst av plack, vanor med mera. En annan faktor av betydelse är munhygienvanorna. Tandborstning direkt efter exponering för sura produkter ökar risken för erosioner. Exempel på detta är refluxer eller kräkningar som vid anorexi och bulemi [7]. Omgivningsfaktorer som har uppmärksammats vara av betydelse är yrkesmässig exponering vid sprängämnesframställning, galvaniseringsprocesser, arbete med silikonmaterial [6] och batterihantering. Yrkesmässig användning av syror vid etsning och rengöring i övrigt har också uppmärksammats. Aktiva simmare som tränat i gasklorerade bassänger har också visat en benägenhet att uppvisa erosionsskador på tänderna [7]. Endogena orsaksfaktorer till erosionsskador på tandytorna kan vara patienter med sjukdomar i övre delen av matsmältningskanalen, vissa metaboliska och endokrina sjukdomar, medicinska bieffekter, vissa droger, vissa psykosomatiska sjukdomar och ruminering [8]. Bland de psykosociala sjukdomarna räknas anorexi och bulemi samt stressrelaterade sjukdomar in. Hög stressnivå har uppmärksammats som en riskfaktor vid erosionsskador [13]. I dag vet man att skolmiljön och kraven i samhället påverkar barn negativt. Detta gör att barn uppvisar flera tecken på stress än tidigare med ökad tendens till reflux som följd (Barnombudsmannen: Upp till 18 - Fakta om barn och ungdom 2010”). Om magsyran kommer i kontakt med tandytan genom upprepade refluxer, regurgitationer eller rumineringar blir följden ofta erosioner, pH i magsyran är 1-1,5. Refluxer kan ha olika orsak och ett litet läckage av magsyra behöver inte innebära att patienten själv upplever att han känner en sur smak i munnen. Frågar Du om patienten känner av sura uppstötningar blir svaret troligen nej - för det uppfattas inte som något avvikande - eftersom det har förekommit under lång tid. Barn har även en förmåga att anpassa sig snabbare än vuxna, och svarar sällan att sura uppstötningar är ett problem. Medelvikten hos svenska barn ökar och ett samband med ökat läskintag har konstaterats. Med en ökad vikt följer även en ökad tendens till reflux. Övervikt är alltså en riskfaktor när det gäller att utveckla erosionsskador. Patienter med refluxsymptom har oftare en låg vilosaliv (under 0,1 ml/min). Man har funnit en femfaldigt ökad risk för erosionsskador när flödet av vilosaliv är så lågt [8, 12]. Mäter vi salivflödet hos barn måste vi dessutom ta hänsyn till att barn har lägre normalvärden än vuxna. Klinik De kan ofta ses redan i mjölktandsbettet som cuppings, se bil 1 och har i mjölktandsbettet ofta feltolkats som slitskador till följd av bruxism. En Cupping är skålformad med en kant medan slitytor är platta utan uppstående kanter. I permanenttandsbettet drabbar erosioner vanligen först överkäksincisivernas palatinalytor, därefter övriga palatinala och ocklusala ytor i överkäken[8]. Mönstret för erosionernas utbredning måste man lära sig att känna igen för att inkludera detta i undersökningsdata. Det finns en föreslagen skala för graden av erosion med gradering 0-4 som är användbar [4]. Hur ser det ut? Skala för bedömning av erosionsgrad Erosionsgrad Beskrivning 0 Inga förändringar ses på tandytan. 1 Utslätad emalj. Strukturen i emaljen har helt eller delvis slätats ut. Emaljen ger ett intryck av att ha ”smält ned”. Makromorfologin är intakt. 2 Emaljyta som vid grad 1. Makromorfologin är klart förändrad med facetter eller konkaviteter. Inga dentinblottor. 3 Emaljytan som vid grad 1 och 2. Makromorfologin förändrad i större omfattning. Dentinblottor på ≤1/3 av tandens yta. 4 Emaljytan som vid grad 1, 2 och 3. Dentinblottor ses på>1/3 av tandens yta. Alternativt pulpa som lyset genom dentinytan. Behandling Behandlingen består i att i första hand eliminera orsaksfaktorer. En ingående anamnes är nödvändig för att stoppa erosionsförloppet. Ilningar besvärar ofta och kan vara anledning till att patienten söker hjälp kan ibland lindras med fluorgelskenor om inte vanlig fluorlack hjälper. Om det är nödvändigt kan man sedan behandla konservativt för att ersätta förlorad tandsubstans. Målet är då minsta möjliga preparation. Metoden som i nuläget förespråkas är terapi med resinretinerade porslinsfasader alternativt kompositpåläggningar [14]. Det kan bli nödvändigt med en ortodontisk behandling före skalfasadsterapin för att åstadkomma plats lingualt. Preprotetisk planläggning är alltså viktig. Vid varje undersökning • Sondera lingualytan på överkäkens framtänder ned under gingivan, känns ett ”trappsteg” titta över övriga tandytor • Undersök kusparna på underkäkens mjölksmolarer, ses cuppings – utred. Utred och eliminera orsaksfaktorer • Undersökning med dokumentation av erosionsgrad på enskilda tandytor. • Utredning av kost, använd 4 dagars kostanamnes med en helgdag. • Salivprov, vilosoaliv, flöde, buffring och pH. Munhygienvanor, förekomst av plack. • Utred livsstilsfaktorer samt psykosocial situation. • Dokumentera med studiemodeller och foto (incisalt ifrån). • Utvärdera fakta och lägg upp en behandlingsplan samt bestäm när den skall utvärderas. Förhindra ytterligare erosion och slitage • Gör eventuellt profylaxskenor för intensiv fluorterapi. • Gör patienten medveten om sina vanor och ge råd om lämpliga förändringar. • Utvärdera behandlingsresultatet. Ta nya studiemodeller och studera dessa senast efter ett år. Torr blank yta utgör tecken på avstannad erosion. Matt yta indikerar fortsatt process Bettrehabilitera med mål att bevara så mycket tandsubstans som möjligt • Om protetisk rehabilitering blir nödvändig eller om ytterligare utredning krävs - skriv remiss till Avdelningen för Pedodonti. Referenser 1. 2. 3. 4. 5. 6. 7. 8. 9. 10. 11. 12. 13. 14. JJ, P., Pathology of the dental hard tissue. 1970, Copenhagen. Millward, A., L. Shaw, and A. Smith, Dental erosion in four-year-old children from differing socioeconomic backgrounds. ASDC J Dent Child, 1994. 61(4): p. 263-6. Hasselkvist, A., A. Johansson, and A.K. Johansson, Association between soft drink consumption, oral health and some lifestyle factors in Swedish adolescents. Acta Odontol Scand, 2014. 72(8): p. 1039-46. Johansson, A.K., et al., Dental erosion and its growing importance in clinical practice: from past to present. Int J Dent, 2012. 2012: p. 632907. Johansson, A.K., On dental erosion and associated factors. Swed Dent J Suppl, 2002(156): p. 1-77. Johansson, A.K., et al., Silicone sealers, acetic acid vapours and dental erosion: a work-related risk? Swed Dent J, 2005. 29(2): p. 61-9. Zero, D.T., Etiology of dental erosion--extrinsic factors. Eur J Oral Sci, 1996. 104(2 ( Pt 2)): p. 162-77. Scheutzel, P., Etiology of dental erosion--intrinsic factors. Eur J Oral Sci, 1996. 104(2 ( Pt 2)): p. 178-90. Widmer, R.P., Oral health of children with respiratory diseases. Paediatr Respir Rev, 2010. 11(4): p. 226-32. Cinquetti, M., et al., The pattern of gastroesophageal reflux in asthmatic children. J Asthma, 2002. 39(2): p. 135-42. Barbour, M.E. and A. Lussi, Erosion in relation to nutrition and the environment. Monogr Oral Sci, 2014. 25: p. 143-54. Jarvinen, V.K., Rytomaa, II, and O.P. Heinonen, Risk factors in dental erosion. J Dent Res, 1991. 70(6): p. 942-7. Uhlen, M.M., et al., Self-induced vomiting and dental erosion--a clinical study. BMC Oral Health, 2014. 14: p. 92. Attin, T. and F.J. Wegehaupt, Impact of erosive conditions on tooth-colored restorative materials. Dent Mater, 2014. 30(1): p. 43-9. Folktandvården Dalarna RamBarn 2015 Evidensbaserad kariesprofylax Dokumenttitel Evidensbaserad kariesprofylax Klinik/Funktion/Process Utgåva Gäller from Sida (av) Avd för Pedodonti 2 2015-06-29 2(7) Upprättad av Fastställd av Anne Hultgren Talvilahti Tandvårdschef Evidensbaserad kariesprofylax Evidensbaserad vård syftar till att ta reda på hur vi bäst diagnostiserar och behandlar patienten för att vårdens resurser skall göra största möjliga nytta. Graden av evidens ges i fyra nivåer, från 1 (starkt vetenskapligt underlag) till 4 (otillräckligt vetenskapligt underlag). Alla rekommendationer skall vara grundade på ”bästa tillgängliga evidens” men som behandlare skall vi komma ihåg att det för många behandlingar inte finns starkt vetenskapligt underlag. Vår kariesprofylax skall vara ett resultat av bästa tillgängliga evidens, vår kliniska bedömning av patienten och patientens egna önskemål. Profylax på olika nivåer Primär prevention - att förhindra att sjukdom uppstår (att kariesfria barn fortsätter vara friska). Sekundär prevention - att stoppa en sjukdom (att genom egen munvård och kariesbehandling förhindra att kariesskador progredierar, eller att mindre kariesskador läker ut). Tertiär prevention - begränsar symptomen av en sjukdom (kariesskador som behandlas med fyllningsterapi). Den primära preventionen har starkt vetenskapligt stöd, t.ex. för tandborstning med fluortandkräm två gånger dagligen. Den sekundära preventionen saknar ännu studier av god kvalitet som visat effekt av olika metoder. Detta innebär inte att metoderna inte har effekt utan bara att det saknas högkvalitativ forskning inom området. Populationsbaserad profylax (alla i en befolkning får förebyggande vård) är mest kostnadseffektiv vid behandling av sjukdomar som förekommer hos många individer. Högriskprofylax (att ge personer med hög kariesrisk förebyggande behandling) kan användas när en sjukdom är ojämnt fördelad i en befolkning. När det gäller kariessjukdomen är fissurförsegling en effektiv metod som kan användas som högriskprofylax men vi saknar i många fall effektiva metoder för högriskprofylax. Riskgrupp En grupp av människor, t.ex. bostadsområden med svag socioekonomi, patientgrupp med kronisk sjukdom. Riskpatient Individ med förhöjd kariesrisk Tidigare karieserfarenhet (stark prediktor för ytterligare kariesutveckling). Riskåldrar Under vissa åldrar är barnet och tonåringen speciellt utsatt för kariesrisk, pga. nyerupterade tänder som har omogen emalj då den ännu inte laddats in med fluor eller individer som är inne i en utvecklingsfas som ger förändringar i kost och munhygien. Riskåldrar ur kariessynpunkt är 0-3 år, 5-7 år och 12-15 år. Hur lägger vi upp kariesprofylaxen? Folktandvårdskliniken ska ha både populationsbaserade insatser och högriskinsatser. Hälsobefrämjande budskap om regelbunden god kost och regelbundna munhygienvanor ska ingå i den förebyggande vården. Se Livsmedelsverkets och 1177´s hemsidor samt RamBarn-dokumentet ”Kostråd till barn och ungdomar” Populationsbaserad profylax med basprogram Alla barn får basprofylax med inriktning på riskåldrar. Det finns ett starkt vetenskapligt stöd för sambandet mellan karies tidigt i livet och fortsatt kariesutveckling senare i livet. Detta understryker vikten av att kariesprofylax ska startas vid tidig ålder. Detta innebär att Folktandvården Dalarna bör ha upparbetade rutiner för att kalla alla barn och deras föräldrar för en basinformation om karies, kost och munhygien senast vid 18 månaders ålder. Plack på framtänder och karieserfarenhet hos syskon bör då beaktas vid riskbedömning. Basprogram Fluortandkräm två gånger dagligen Den grundläggande idén är att få alla barn och ungdomar att borsta sina tänder noggrant två gånger om dagen med fluortandkräm (1 000 ppm fluor upp till 11-12 års ålder, 1 500 ppm fluor från 12 års ålder). Barn upp till 9 års ålder bör få hjälp av vuxen men träning i att borsta tänderna kan starta i 6-7års åldern. Vissa åldersgrupper löper större risk att utveckla karies. Detta inträffar vid 0-3 år, 5-7 år och 12-15 år. Tandborstningsteknik – lär ut! Låt förälder/barn visa hur de borstar tänderna. Korrigera och visa rätt teknik på barnet. Låt barnet/föräldern visa att de behärskar tekniken. Tandborsten lämnas med hem och instruktion ges att använda fluortandkräm. Fluor, vila, vatten – informera! Koncentrera informationen på tre huvudbudskap: 1. Borsta tänderna noggrant med fluortandkräm morgon och kväll. Upp till 5 års ålder skall tandkrämsklicken vara lika stor som barnets lillfingernagel. Borstning så fort första tanden brutit fram. Fluortandkräm introduceras då de första tänderna erupterat. Små barn skall spotta ut så mycket som möjligt efter tandborstning. Lär ut optimerad tandkrämsteknik så snart barnet klarar detta utan att svälja tandkrämen (”sila skum”). 2. Var uppmärksam på nya tänder. Visa de nya tänderna i munnen. Borsta nya tänder noga för de är extra mottagliga för karies. Informera noga om 6-årsmolarerna. 3. Låt tänderna vila åtminstone några timmar mellan varje gång något stoppas i munnen, gäller även sötade drycker. Drick vatten vid törst. Ät godis högst en gång i veckan, praktisera lördagsgodis. Samarbete med BVC och skolan Informera på BVC till nyblivna föräldrar. Lektionsbaserad information i skolan i åk 1-2 och åk 7. Informationen kan med fördel läggas i klass 7. Detta med hänsyn till att barnet som har bytt till högstadiet oftast betraktar allt från mellanstadietiden som ”barnsligheter” och ”daltande” vilket inte längre gäller på det mera ”vuxna” högstadiet. Att då vid information vädja till vuxenjaget och eget tänkande kan ha stor positiv effekt. Förstärkt basprogram -för barn i riskområden Basprogrammet genomförs som beskrivet med tillägg enligt följande. 2-åringar Alla 2-åringar som bor i riskområdet kallas till mottagningen. Undersökning med notering av synligt plack och karies (initial och manifest), framför allt i överkäksfronten. Nyframbrutna tänder och synligt plack eller karies visas för föräldern. Tandborstningstekniken lärs ut enligt basprogrammet. Fluor - vila - vatten enligt basprogrammet. 6-åringar med hög kariesrisk Fissurförsegla 6-årsmolaren så snart som möjligt efter eruption. Följ upp fissurförseglingen vid nästa undersökningstillfälle och återförsegla vid behov. Tandborstningstekniken lärs ut enligt basprogrammet. Fluor – vila - vatten enligt basprogrammet. 7-åringar Fluorlack på ocklusal- och approximalytor. Upprepa efter 6 månader. 13-åringar Nyframbrutna tänder samt plack och karies visas för barn/förälder. Fluorlack på ocklusal- och approximalytor. Upprepa efter 6 månader. Riskområden skall geografiskt motiveras och klart definieras. I riskområden kan t.ex. fluorsköljning sättas in i samarbete med de aktuella skolorna. En hel klinik skall normalt inte räknas som ett riskområde. Tilläggsprogram - Barn och ungdomar med förhöjd kariesrisk Upprepa basprogrammet i alla åldrar så länge kariesrisken är hög. Förklara varför kariesrisken bedöms hög i det individuella fallet. Lägg extra tyngd på vikten av god egenvård. Kontroll av kariesprogression vid proylaxbesök. Fissurförsegling av nyerupterade 6:or och 7:or om försegling går att genomföra under god kooperation efter inskolning. Professionell tandrengöring och fluorlackning 2-4 gånger per år beroende på om patienten har mellan eller hög kariesrisk. Barn/ungdomar med särskilda behov Barn och ungdomar som är tandvårdsrädda eller har sjukdom/funktionshinder gör det extra viktigt att undvika karies. 6-årsmolarerna bör fissurförseglas så snart som möjligt efter eruption. Fluorlackning av erupterande tänder var 6:e månad. Upprepning av basprogrammet vid behov. Fluor - vad gäller idag? Förstahandsåtgärden vid kariespreventionen är att öka exponeringen för fluor. Våra viktigaste fluorkällor är dricksvattnet och fluortandkrämen. Till en del finns fluor i varierande mängd även i kosten. Akut toxisk dos inträffar vid 5 mg/kg kroppsvikt. För att inte riskera dental fluoros bör det totala intaget inte överstiga 0.04-0.1 mg fluor/ kilo kroppsvikt och dygn. Skador på tänder till följd av vattnets fluorhalt förekommer och drabbar främst de barn som får dricksvatten från enskilda brunnar med hög fluorhalt. Allt kommunalt vatten har numera en maximal fluorhalt på 1,5 mg per liter (ppm) och utgör därför inget stort problem. Det är få individer, som riskerar dental fluoros till följd av hög fluorhalt i hushållsvattnet, men i dessa enstaka fall kan effekten bli estetiskt störande och resurskrävande att åtgärda. Det är därför motiverat, att undersöka fluorhalten i enskilda brunnar, där den är okänd och där det finns barn i hushållet. För detta ändamål finns en ny rutin utarbetad, se separat dokument i RamBarn. Mineralvatten som innehåller höga halter av fluor bör inte ges till spädbarn. På senare tid har meta-analyser gjorts baserat på studier av tvivelaktig kvalitet vilket lett till en debatt i dagspress om att undvika fluortillförsel på barn. Denna debatt har varit kraftigt vinklad och onyanserad om fluors eventuell negativa påverkan av barns kognitiva utveckling vilket skrämt många småbarnsföräldrar. Vi inom tandvården kan informera om att dessa studier undersökt barn som fått fluor från dricksvatten som kraftigt överstiger den fluormängd som man får från daglig användning av fluortandkräm. Dessa studier bör därför inte kopplas till användningen av fluortandkräm. Tandvårdspersonal inom Folktandvården Dalarna kan kontakta Pedodontiavdelningen i Falun 023-49 04 50 för mer information om detta. Tandborstning med fluortandkräm Tandborstning med fluortandkräm (minst 1 000 ppm) har en kariesförebyggande effekt med hög evidens. Använd en liten klick motsvarande barnets lillfingernagel upp till 5 års ålder och därefter 1cm tandkräm upp till 11-12 års ålder. Från 12 år kan 2 cm tandkräm användas. Ibland vill små barn borsta först själv. Ett praktiskt tips för att optimera effekten av fluortandkrämen hos små barn är att ge föräldrarna rådet att först låta barnet borsta själv utan tandkräm och först när det är dags för föräldern att borsta sätts tandkrämen på. Tandkräm till barn bör innehålla 1 000-1 500 ppm fluor. 1 000 ppm upp till 11-12 års ålder och därefter 1 500 ppm. Tandkräm utan smak (Salutem®) och med annan smak än mint finns även på marknaden. Det finns idag en tandkräm av högdostyp (Duraphat® tandkräm) som innehåller 5 000 ppm! Denna speciella tandkräm skall inte användas till barn under 16 år och endast på tandläkares rekommendation. Fluorlackning Fluorlackerna Duraphat® och Profluorid® innehåller 2,26 % fluor. Fluor frisätts sakta i munnen efter det att lacken har stelnat. Fluorlackning har gett god kariesförebyggande effekt vid applikation på kariesaktiva patienter två gånger/år. Som tilläggsprogram och i prioritet efter tandborstning med fluortandkräm, kan fluorlackning användas som intensivbehandling en gång i månaden under tre månader även till små barn med kariesutveckling. Fluorlack får på grund av den höga fluorkoncentrationen aldrig lämnas med hem som en del i egenvård utan skall appliceras av tandvårdspersonal på tandvårdsklinik. När approximalytorna har kontakt bör barn som får tilläggsprofylax lackas två gånger/år. Likaså bör nyerupterade tänders ocklusalytor fluorlackas hos barn med kariesutveckling. Fluorsköljning En viss evidens finns för att fluorsköljning en gång/vecka med 0,025-0,2% NaF lösning har en kariesförebyggande effekt i det unga permanenta bettet hos barn som inte borstar sina tänder med fluortandkräm. Bäst effekt av fluorsköljning ger dock en daglig sköljning med 0,05% NaF lösning. I dag kan kollektiv fluorsköljning användas i skolor där barnen har en hög kariesutveckling och där många barn inte har en god tandborstvana med fluortandkräm. Det finns fluorautomater för detta ändamål, vilka kan ställas t.ex. vid matsalens utgång. Det kräver dock samverkan från skolan att automaterna sköts och en god information till föräldrarna. Fluortabletter och fluortuggummi Systemisk tillförsel av fluor i form av tabletter har visat sig ha en mycket liten kariesförebyggande effekt på tänder som inte har erupterat. Därför rekommenderar vi numera inte fluortabletter till små barn. Accepterar barnet inte fluortandkräm trots att olika smaker/sorter provats kan en fluortablett (0,25 mg) efter tandborstningen och före sänggåendet dock vara ett alternativ under en period. Tabletten ska då inte sväljas utan först sugas eller tuggas på. I låg- och mellanstadiegrupperna är fluorlackning två gånger/år som tilläggsprofylax att föredra, tack vare ett bättre vetenskapligt stöd för en kariesförebyggande effekt, framför fluortabletter och fluortuggummi. Användning av fluortabletter hos tonåringar har inte visats ha någon kariesförebyggande effekt. Fluortuggummi har däremot en större chans att accepteras i tonårsgrupperna och ger dessutom en god salivstimulering, men kliniska studier saknas. Upp till sex tuggummin/dag à 0,25 mg kan rekommenderas till en högkariesriskpatient i tonåren. Fluorgel Fluorgeler innehåller flera 1 000 ppm fluor och bör inte ges under förskoleåldern. Fluorgel i gelskenor används endast till professionellt bruk eller till daglig användning i hemmet. Indikationen är hög kariesaktivitet och låg salivproduktion. Denna metod ska användas endast undantagsvis och på individuell indikation. Evidens saknas. Fissurförsegling Fissurförsegling på de permanenta molarernas ocklusalyta hos individer med hög kariesrisk är en effektiv kariesförebyggande metod. Det är viktigt att fissurförseglingar med hög kvalitet utförs och att de följs upp kontinuerligt för kontroll av retention. Fissurförsegling används främst som primär prevention men metoden kan också användas som sekundär prevention för att stoppa och bromsa mikrokaviteter och ickekaviterade kariesskador. En högre effekt av fissurförsegling baserad på komposit med tillsatt fluor har inte visats. Fissurförsegling med glasjonomer har den fördelen att materialet avger fluor, men retentionen av materialet är undermålig. Det kan dock vara ett alternativ på kariesaktiva barn där en fissurförsegling i komposit inte går att genomföra av torrläggningsskäl. För att optimera nyttan av behandlingen bör fissurförsegling utföras inom 2 år efter det att tanden erupterat. Tabell 1. Evidensbaserade rekommendationer kariesprofylax grundat på kariesrisk Risk Rekommendationer Låg Fluortandkräm 2gånger per dag Mellan Fluortandkräm 2 gånger per dag Fluorlackning 2 gånger per år Fissurförsegling nyerupterade 6:or och 7:or om djupa fissurer Hög Fluortandkräm 2 gånger per dag Fluorlackning 4 gånger per år Fissurförsegling nyerupterade 6:or och 7:or Individuell terapiplan Tips! www.1177.se/tänder Text om hur man borstar tänderna, sina egna eller sitt barns. Informationen finns på ett flertal språk. Film att visa mindre barn om tandborstning. Referenser www.sbu.se ”Att förebygga karies” (2002) www.socialstyrelsen.se ”Material för fyllningar och fissurförseglingar inom barn- och ungdomstandvården” (2014). www.livsmedelsverket.se www.1177.se Faktagranskare Christina Stecksén- Blicks, professor Pedodonti, Odontologiska institutionen, Umeå Universitet och anställd på SBU. Folktandvården Dalarna RamBarn 2015 Fluor Riktlinjer för information om fluorid i dricksvatten Dokumenttitel Fluor Riktlinjer för information om fluorid i dricksvatten Klinik/Funktion/Process Utgåva Gäller from Sida (av) Avd för Pedodonti 1 2015-03-23 1(3) Upprättad av Fastställd av Anne Hultgren Talvilahti Tandvårdschef Fluor Riktlinjer för information om fluorid i dricksvatten Fluorid mg/ml <0,8 Dricksvattnet ger ett begränsat kariesskydd. Risken för tandemaljfläckar (dental fluoros) är i praktiken obefintlig. 0,8–1,2 Dricksvattnet har kariesförebyggande effekt. Diskreta, vita tandemaljfläckar utan praktisk betydelse kan förekomma. 1,3–1,5 Dricksvattnet har kariesförebyggande effekt. Vattnet bör dock inte ges i större omfattning till barn under 6 månaders ålder. 1,6–4,0: Dricksvattnet har kariesförebyggande effekt. Vattnet bör dock endast i begränsad omfattning ges till barn under 1 1/2 års ålder. 4,1–5,9: Dricksvattnet bör endast i begränsad omfattning ges till barn under 7 år och endast vid enstaka tillfällen till barn under 1 1/2 år. > 6,0 Risk finns för fluorinlagring i benvävnad (osteofluoros). Vattnet bör ej användas till dryck eller matlagning. Det finns stor individuell variation kring känslighet för fluor. Även vid relativt låg fluoridhalt i dricksvattnet kan milda former av fluoros ses på vissa individer. Dessa diskreta mineralisationsstörningar har dock ingen praktisk betydelse. I de fall då dricksvattnet har en högre fluoridhalt bör rekommendationer ges att begränsa konsumtion enligt ovanstående tabell. Information i fluorfrågan är ibland komplicerad. Det är viktigt att informera om att dental fluoros endast kan uppkomma under tändernas mineralisering. Det är en pedagogisk utmaning att förklara varför vi inom tandvården använder fluor lokalt på emaljen, för att förbättra mineraliseringsstörningar som uppkommit på grund av högt fluorintag i tidig barndom. I de fall dricksvattnet kommer från egen brunn finns rekommendationer från Livsmedelsverket att fastighetsägaren tar prover på vattnet minst vart tredje år, se även dokumentet ”Fluor Patientinformation egen brunn” Kort och tydlig information är målet. ”För mycket” detaljer kan ibland bidra till att öka osäkerheten i stället för att skingra den. I mer komplicerade fall kring information i fluorfrågan, kan ansvarig tandläkare kontakta avdelningen för Pedodonti 023-49 04 50. Referenser Livsmedelsverket www. livsmedelsverket.se ”Råd om enskild dricksvattenförsörjning” ”Kemisk riskprofil för dricksvatten”. Sveriges Geologiska undersökning (SGU) www.sgu.se ”Dricksvatten Sköt om din brunn – Råd om hur du går tillväga” Provtagning av fluoridhalt egen brunn Den som har egen dricksvattenbrunn ansvarar själv för vattenkvaliteten och för att hålla brunnen i bra skick. Livsmedelsverket rekommenderar provtagning av vattnet minst var tredje år. I hushåll med barn är det extra viktigt att veta att vattenkvaliteten är god. Hög fluoridhalt i det egna dricksvattnet kan leda till att vattnet endast bör användas i begränsad omfattning. Kontakta din kommuns miljöförvaltning/miljöinspektör för mer information om vad som gäller angående provtagning av dricksvatten från enskild brunn. De kan också ge information om närmast certifierade vattenlaboratorium. Då ni fått ert provsvar rekommenderar vi att ni kontaktar er Folktandvårdsklinik om fluoridhalten konstaterats ligga över 1.2 mg fluorid/l. Ni kan då från tandläkare -utifrån fluoridhalten- få rekommendationer angående hur dricksvattnet kan användas. Provsvar angående andra parametrar hänvisas till kommunens miljöinspektor. För mer information se respektive kommuns hemsida eller nedanstående telefonnummer (uppdaterade mars 2015). Försäkra er om att fluoridhalten ingår i provpaketet. Ni är också välkomna att ställa frågor på er Folktandvårdsklinik. Kontaktuppgifter kommuner i Dalarna Avesta 0226- 64 51 23 Borlänge 0243- 740 00 023- 830 00 Gagnef 0241- 151 00 Hedemora 0225- 340 00 Leksand 0247- 801 52 Ludvika 0240- 860 00 Malung/Sälen 0280- 181 00 Mora/Orsa 0250- 55 21 57 Rättvik 0248- 701 42 Smedjebacken 0240- 66 01 36 Säter 0225- 551 98 0281- 750 00 Älvdalen 0251- 311 42 Falun Vansbro Se mer information på: • Livsmedelsverket www. livsmedelsverket.se ”Råd om enskild dricksvattenförsörjning” • Sveriges Geologiska undersökning (SGU) www.sgu.se ”Dricksvatten Sköt om din brunn – Råd om hur du går tillväga” Specialistkliniken för barn- och ungdomstandvård 2015-03-23 Folktandvården Dalarna RamBarn 2015 Inskolning - behandlingsträning Dokumenttitel Inskolning - behandlingsträning Klinik/Funktion/Process Utgåva Gäller from Sida (av) Avdelningen för Pedodonti 1 2015-03-23 1(3) Upprättad av Fastställd av Ann-Sofi Layton Tandvårdschef Inskolning – behandlingsträning Vid första besöket • Gå igenom anamnesen och diskutera med förälder hur barnet är (blyg, framåt etc). Hur ser familjesituationen ut, hur är det i skolan, på dagis? Hur är det i andra situationer, ex. BVC-besök? • Hur gör de i situationer när barnet ”inte vill”, vem ”bestämmer” då? • Vad tror förälder är orsak till rädslan/behandlingssvårigheterna? • Viktigt att barnet utifrån sina förutsättningar får förklara hur det känns och berätta om tidigare upplevelser Se till att besöket blir förutsägbart och att barnet känner att det kan lita på det du säger. Visa och förklara åldersanpassat vad som är planerat att göra. Gör ALDRIG mer än ni kommit överens om! Introducera barnet till de olika momenten enligt tekniken TELL- SHOW- DO och gör en individuell bedömning av barnets kapacitet. Börja med enkla moment som inte är vare sig främmande eller smärtsamma. Kommande besök Utöka momenten stegvis och ”känn av” vad barnet klarar av. Om patienten tvekar inför ett nytt moment, backa tillbaka och repetera tidigare accepterade moment. Uppmuntra barnet att säga till om han/hon inte förstår eller om det känns obehagligt, vi måste då lyssna! Behandlingsstolen kan fällas bakåt innan barnet lägger sig om det upplevs obehagligt för barnet att åka med stolen bakåt. Var lyhörd och läs av barnets kroppsspråk. Avsluta alltid besöken i en lyckandefas! Genom att skynda långsamt nås oftast målet snabbare. Särskilda behov Barn med neuropsykiatriska funktionshinder eller begåvningshandikapp kan ofta vara hjälpta av inskolning med bildstöd eller teckenstöd. Barn med autismspektrumdiagnoser kan ha svårigheter med beröring, smaker och lägesförändring vilket gör att deras inskolning kräver hög grad av individanpassning. Exempel på olika inskolningsmoment • • • • • • Visa behandlingsstolen, låt barnet eller förälder prova stolen med eller utan lägesförändring. Visa tandborste, låt barn och förälder visa hur de borstar hemma och därefter borstar vi barnets tänder. Visa spegel, låt patienten och förälder känna på spegel och kanske själva prova att sätta den i munnen. Spegla i munnen. Visa sond, prova sonden på egen nagel, på förälders och sedan på patientens nagel. Tala om hur det kittlar på nageln. För vibrationsträning: puts med pasta eller egen medtagen tandkräm. Injektionsträning: träna in bedövningskänslan genom att applicera bedövningssalva 4 minuter på munslemhinnan. Känn med sond på slemhinnan och medvetandegör patienten på hur bedövningen hjälper. Då patienten accepterar bedövningskänslan är de ofta mogna att gå vidare med injektionsträning: salva, prova med sond, prova med separat kanyl utan spruta, montera på spruta, låt patienten trycka ut droppar ur spruta, prova picka på slemhinna och fortsätt med försiktig injektion. Instruera patienten i att ge besked om injektion spänner och vi ska bromsa upp injektionen. Hand som lyfts eller verbal signal ”AAA”. Bilaga 1 Barn som vägrar tandbehandling. Hallonsten et al. Tandläkartidningen 1998. Folktandvården Dalarna RamBarn 2015 Kostråd till barn och ungdomar Dokumenttitel Kostråd till barn och ungdomar Klinik/Funktion/Process Utgåva Gäller from Sida (av) Avdelningen för Pedodonti 1 2015-06-29 1(2) Upprättad av Fastställd av Anne Hultgren Talvilahti Tandvårdschef Folktandvården Dalarnas främsta mål är att friska patienter fortsätter att hålla sig friska samtidigt som vi skall få befintlig sjukdom att elimineras. Vårt hälsobefrämjande budskap är: Låt tänderna vila mellan måltiderna. Minst 2-3 timmar mellan måltider och inget småätande där emellan. Grundtanken är tre huvudmål (frukost, lunch och middag) samt ett par mellanmål per dag Vatten som törstsläckare. Vänj in barnen på ”Lördagsgodis”. Inga sötsaker i vardagen. I de fall patienten har en aktiv kariessjukdom eller uppvisar dental erosion – orsakutred patienten. Småäter patienten, dricker läsk i stora mängder och högfrekvent? Dricker mycket juice/sportdryck? Saft i nappflaska? Gillar godis och snacks? Socker i mjölk/te? En fyra dagars kostanamnes kan lämnas ut till patienten, förklara då på ett ödmjukt sätt att syftet är att kunna ge tips och råd som passar patienten, uppmuntra föräldrar eller tonåriga patienter att vara så ärliga som möjligt samtidigt som ni är tydliga med att ni inte kommer att ge några ”pekpinnar”. Kostanamnesen bör fyllas i två vardagar och två dagar på helgen. Vid genomgång av kostanamnesen, be föräldrar/ patient att berätta… Bedömer de att dagarna är representativa för patientens kostvanor? Om inte –på vilket sätt avviker dessa dagar från rutinen? Fråga om de själva har några funderingar runt det de fyllt i. Behandlare bedömer kostanamnesen utifrån frekvens/ mängd av sockerhaltiga eller sura produkter samt konsumtionssätt. Ge försiktiga råd utifrån ovanstående resonemang…. Vid aktiv kariessjukdom Minska söta produkter, både i mängd och frekvens. Utgå från fynd i kostanamnesen Undvik nattmål på barn över ett år (se Livsmedelsverkets skrift ”Bra mat för barn 0-5 år- handledning för barnhälsovården”). Vid dental erosion När intas sura produkter? Hur intas det sura? Patienter med erosionsskador håller ofta kvar t.ex. läsk i munnen innan de sväljer. Problem med reflux eller kräkningar? Brukar patienten borsta tänderna i anslutning till sura intag/ kräkningar? Rekommendera patienten: Tandkräm med lågt slip-värde Att vänta med tandborstning minst en timme efter intag av sura produkter eller efter reflux/kräkningar. Att gärna avsluta måltiden med mejeriprodukter (dricka mjölk eller ta en skiva hårdost) för att få kalciumdepå i saliven. Att intag av sura produkter minskas så mycket som möjligt. Vid intag av sura drycker rekommenderas att sugrör används. Folktandvården Dalarna RamBarn 2015 MIH – Molar Insicor Hypomineralisation Dokumenttitel MIH – Molar Insicor Hypomineralisation Klinik/Funktion/Process Utgåva Gäller from Sida (av) Avd för Pedodonti 1 2015-03-23 1(3) Upprättad av Fastställd av Fredrik Lundström Tandvårdschef MIH – Molar Insicor Hypomineralisation MIH definieras som en generell och kronologisk hypomineralisering med systemiskt ursprung av den första molaren och insiciverna. En eller flera av molarerna och insiciverna kan vara påverkade med olika allvarlighetsgrad. Även om MIH definieras som generell och kronologisk kan de olika tänderna variera mycket i hur allvarligt drabbade de är. MIH är en global företeelse även om prevalensen varierar stort från några procent i Kina till upp mot 40 % i Danmark och Brasilien. I svenska studier rapporteras om en prevalens mellan 15-18 %. 5 % av de svenska barnen uppvisar en allvarlig form av MIH. Allt mellan 1 - 4 av molarerna kan vara drabbade. Ju fler tänder som är drabbade desto större risk för att allvarlighetsgraden också ökar. Ungefär hälften av barnen med MIH i molarerna uppvisar även MIH på insiciverna. Klinisk uttrycker sig detta som välavgränsade områden med hypomineraliserad emalj. Färgen kan variera från vita opaka till gulbruna eller till och med områden som helt saknar emalj. I molarerna finner men förändringen i den ocklusala delen av tanden medan den cervikala delen ofta uppvisar frisk emalj. På insiciverna uttrycker sig MIH som vita till gulbruna fläckar som återfinns insicalt. Mineralisationen av emaljen på första molaren påbörjas strax innan födseln och pågår fram till ett års ålder. Det är denna period som är den kritiska för uppkomsten av MIH. Det finns ingen enskild etiologisk faktor som kan förklara uppkomsten av MIH. Faktorer som har diskuterats kunnat påverka uppkomsten av MIH före födseln är syrebrist, hypokalcemi eller prematur födsel. Faktorer efter födseln som diskuterats är ätmönster och miljögifter, förlängd amning och exponering för Dioxin via modersmjölken. Man har även diskuterat om olika barnsjukdomar, feber och medicinering under första levnadsåret kan vara riskfaktorer. Behandling En långsiktig plan bör alltid föregå behandlingen av tänder med MIH. En nyligen genomförd studie visar att barn med MIH utsätts för 4 gånger mer tandvård än barn utan MIH och dessa patienter uppvisade också större grad av behandlingsproblematik. Hypersensibilitet är vanligt hos tänder med MIH. Detta försvårar munhygienrutiner och födointag. Det kan även försvåra vid icke-invasiva förebyggande behandlingar så som fissurförsegling som kan framkalla stort obehag och leda till ökad oro hos patienten med behandlingsproblematik som följd. Hos patienter med hypersensibla tänder bör alltid lokalanestesi ges inför även mindre omfattande ingrepp. Behandlingen av MIH-skadade tänder är beroende på omfattningen av mineraliseringsstörningen och de subjektiva besvären. Terapivalen sträcker sig från compositfyllningar till kronterapi och extraktioner. Flera svenska studier har visat på goda resultat efter extraktionesterapi med spontan luckslutning i de flesta fall. MIH • Blästra ej tanden vid torrläggning! Använd Bomullspellets • Sondera ej i onödan då tänderna är hypersensibla • Infiltrationsanestesi även vid mindre ingrepp • Preoperativ analgetika • F-lack Faktagranskad av Odont.dr Tobias Fagrell Folktandvården Dalarna RamBarn 2015 Ortodonti Dokumenttitel Ortodonti Klinik/Funktion/Process Utgåva Gäller from Sida (av) Ortodontiklinikerna i Dalarna 1 2015-03-23 2(7) Upprättad av Fastställd av Tove Lindberger Tandvårdschef Ortodonti Verksamheten bedrivs på tandregleringsklinikerna (TR) i Falun och Mora i form av specialistvård och konsultationer på folktandvårdsklinikerna inom landstingsområdet. Tandregleringsklinikerna medverkar också i fortbildningen inom allmäntandvården. Konsultationsverksamheten 1. Ordinarie tandläkare ansvarar för kontroll av patientens bettutveckling så vida inte patienten går under behandling på tandregleringskliniken. 2. Konsultation är att betrakta som en remiss från ordinarie tandläkare till tandregleringskliniken. 3. Ordinarie tandläkare ska delta vid konsultationen, dels för att möjliggöra gemensam terapiplanering och dels i utbildningssyfte. 4. Inför en visning ska patienten ha fått en diagnos av ordinarie tandläkare enligt DHC och anlagsröntgen ska finnas. Vid undersökning av barn i olika åldersgrupper bör man vara observant på följande och journalföra fynden men detta föranleder inte automatiskt uppsättande på konsultationslista. • Sugvanor, munandning. • Aplasier, funktionella malocclusioner, såsom tvångsförande korsbett, saxbett, postnormala bett och prenormalt bett. Extrema post- och prenormala bett. • Enstaka frontala inverteringar av tvångskaraktär, grava frontala rotationer, mesialvandrade 6-års molarer. Ektopisk eruption. • Frontala trångställningar, extrema djupbett, primära andramolarer i infraocklusion, öppna bett, om avståndet 2:a – 6:a är mindre än 20 mm (risk för blivande trst). • Ej erupterade incisiver, ej palpabla hörntänder i överkäken som i så fall bör röntgen-kontrolleras. • Röntgenkontrollera tänder vars eruptionstid är överskriden. T.ex. om premolarerna nått full eruption och hörntänderna ej erupterat eller om ena sidans hörntand erupterat men ej den andra Visningskriterier för TH till ord tdl för bedömning M Alla saknade tänder utom 8:or. Ök -treor som ej kan palperas i goda positioner. O Horisontell överbitning > 6 mm eller extralabiala ök incisiver. Total frontal invertering. C . Tvångsförande enstaka frontala inverteringar och korsbett Samtliga saxbett. D Brutna kontakter > 4mm eller om patient/vårdnadshavare ihärdigt aktualiserar frågan om tandregleringsbehandling. O Frontala djupbett med slemhinnekontakt. Frontala eller laterala öppna bett > 2mm Inställningar i T4. I de fall allmäntandläkaren anser att specialist bör konsulteras öppnar ansvarig tandläkare en ny behandlingsperiod oavsett om en behandlingsperiod redan pågår. Den nya behandlingsperioden döps till datum följt av Ort.konsult= 2013-03-23 Ort.konsult I behandlingsperioden Ort.konsult öppnas en ortodontiflik. I ortodontifliken ska fönstren Bettregistrering och Pågående behandling finnas till vänster och Konsultationstext och Dagant.ort. till höger. Konsultationstext I fönstret Konsultationstext markeras rubrikerna: Anamnes ort. Status ort Röntgenfynd ort. Diagnos ort. Terapikoder Konsultationstext I Konsultationstextfönstret skriver bara Specialistklinikerna. Dagant.ort. I fönstret Dagant.ort. markeras rubriken: Daganteckning ort. Alla daganteckningar på allmäntandvården som har med tandreglering att göra ska skrivas under rubriken Daganteckning ort. Denna rubrik kan markeras och därigenom skrivas under i alla fönster där man kan göra anteckningar. Man ser då alla daganteckningar om tandreglering samlade i fönstret Dagant. ort. under ortodontifliken. Bettregistrering I fönstret Bettregistrering registrerar ansvarig tandläkare bettfelet som föranleder visningen. I dialogrutan Behandlingsbehov.noteras behandlingsbehovskoden DHC. IOTN Index of Orthodontic Treatment Need (IOTN) IOTN har som syfte att ranka malocklusioner efter betydelsen av avvikelserna för individens tandhälsa (Dental Health Component) och det upplevda estetiska mindervärdet (Aestetic Component). Det har som mål att identifiera de individer som mest sannolikt skulle vara betjänta av tandregleringsbehandling. Dental Health Component (DHC) DHC förenklar en sammanvägning av dagens uppfattning om malocklusioners negativa effekter på tänder och omgivande vävnader. Det bygger på den svenska socialstyrelsens (SoS) numera officiellt avskaffade index, vilket har omarbetats och moderniserats i syfte att reducera subjektiviteten i bedömningarna genom att introducera väl definierade gränser mellan olika grader av behandlingsbehov. Den avvikelse som har den högsta behovsgraden enligt Dental Health Component (5-1) registreras. Om två eller flera avvikelser uppvisar samma högsta behovsgrad registreras den som kommer tidigast i M O C D O. För att schematisera undersökningen och hitta den mest uttalade avvikelsen använder man sig av akronymen M O C D O, som bildas av begynnelsebokstäverna i de engelska orden: Missing, Overjet, Crossbite, Displaced contacts samt Overbite. Inför en konsultation ska patienten ha fått en diagnos enligt DHC 4 eller 5. Fall med behovsgrad 3 bör övervägas om de ska visas eller ej. DHC koder M issing (saknade tänder) 5.i Förhindrad tanderuption 4.t Full erupt. hindras av granntänder 5.h Aplasi (> 2 tand i en kvadrant) 4.h Aplasi (1 tand i en kvadrant) O verjet (h.ö.b) 5.a > 9 mm 4.a > 6 - < 9 mm 3.a > 3,5 - < 6 med inkomp läppslut 2.a > 3,5 - < 6 med komp läppslut (Total frontal invertering) 5.m > -3,5 funktionell störning 4.m > -1 - < -3,5 funktion. störning 4.b > -3,5 mm utan funktion. störning 3.b > -1 - < -3,5 mm utan funktion. störning 2.b > 0 - < -1 mm utan funktion. Störning C rossbite (invert/korsbitn) 4.c > 2 mm tvångsföring 3.c > 1 - < 2 mm tvångsföring 2.c < 1 mm tvångsföring (saxbitning) 4.l Saxbett av större omfattning (> 2 tänder) D isplacement of contact points (brutna kontakter) 4.d > 4 mm 3.d > 2 mm - <4 2.d > 1 mm - <2 4.k Omfattande frontal glesställning O verbite (v.ö.b) frontalt eller lateralt öppet bett 4.e > -4mm 3.e > -2 - < -4 mm 2.e > -1 - < -2 mm djupbett med mjukvävnadskontakt 4.f traumatisk 3.f utan trauma djupbett utan mjukvävnadskontakt 2.f Övrigt > 3,5 mm 5.p LKG och liknande anomalier 5.s Djupt infraockl. Mjölktänder 4.y Avvikande tandanatomi 4.x Övertaliga tänder 2.g Sagittella avvikelser i sidopatierna 1 Obetydliga avvikelser från idealbettet Bettregistreringsfönstret lämnas osignerad så att det kan kompletteras i samband med konsultationsbesöket. Ett grönt O visar att en ortodontiflik har öppnats i denna behandlingsperiod. Pågående behandling Fönstret Pågående behandling kan användas av ordinarie tandläkare för att registrera vilken apparatur som är insatt och storlek på eventuella gummidrag. mm. Före konsultationsbesöket Patienten antecknas på Konsultationslistan som är Kölista E i T4. Om patienten ska visas på våren respektivt hösten skriver man datum enligt: årtal-03-01/årtal-09-01. Patientens vårdnadshavare görs uppmärksam på bettavvikelsen. Beträffande röntgen Intraorala röntgenbilder eller OPG skall finnas på samtliga ej erupterade permanenta tänder. Vid tveksamhet angående. tänders position, t.ex. överkäkens hörntänder, bör det finnas röntgen i två projektioner. Konsultationsbesöket Ortodontist från specialistkliniken besöker respektive tandläkarteam två gånger per år, varvid patienter från Kölista E visas. Vid ortodontistens besök på allmänkliniken skall vårdnadshavare och ordinarie tandläkare närvara. Vid detta besök görs en bedömning av bettutvecklingen och aktuella åtgärder planeras. Beroende av fallets art och svårighetsgrad sker vid behov en behandling på hemmakliniken eller på specialistkliniken. För behandlingar på hemmakliniken ansvarar allmäntandläkaren. Efter Konsultationsbesöket Konsultationen skrivs på TR kliniken i patientens journal i allmäntandvårdens database i fönstret Konsultationstext under Ortodontifliken. TR-kliniken ansvarar för när behandlingsperioden, kallad Ort.konsult, ska avslutas med koden Avslutad - Ortkonsult. När ansvarig ortodontist signerat journalerna på patienter som visats, meddelas kliniken via mail att konsultationen är renskriven och föreslagna åtgärder kan börja utföras. Behandlingar som utförs vid allmänkliniken kan vara extraktioner, slipningar, behandling med avtagbar apparatur som cross-elastic, klammerplåtar, EOD, Quad Helix och aktivatorer. Remisshantering av patienter på TR Patienter som ska behandlas på TR klinik remitteras av ordinarie tandläkare till TR. 1. Detta görs lättast genom att öppna patientens ortodontiflik. 2. Klicka på konsultationstext-fönstret. 3. Öppna en tom elektronisk remiss (skapa remiss - ny utgående remiss - tom elektronisk remiss). 4. I fältet ”orsak” kan ni skriva: Tacksam för ortodontiskt omhändertagande. 5. Fyll i ”behandlare”. 6. Fyll i ”Till klinik”= Tandregleringen Falun/Tandregleringen Mora. 7. Genom att ni öppnat remissen när konsultationstextfönstret är aktiverat så kopieras automatiskt all text som står i konsultationstext fönstret in i remissens Remisstextflik. 8. Skicka remissen. TR skriver svar i ”preliminärt remissvar” när patienten kommer att kallas till TR. Detta svar ska inte avslutas på allmäntandvårdskliniken utan bara kontrasignera det preliminära remissvaret. Remissen står öppen tills patienten är färdigbehandlad på TR. Epikris skrivs då som remissvar till allmäntandvården. Patienten och målsman får informationen muntligt i samband med konsultationsbesöket. Akutkanalen Allmäntandläkaren har möjlighet att i undantagsfall gå vid sidan av konsultationssystemet. Detta gäller fall med tilltänkta extraktioner av kariesskäl och tänder med resorptionsrisk samt i övrigt fall av akut karaktär, t.ex. trauma. Remiss skickas då till TR. Folktandvården Dalarna RamBarn 2015 Parodontala förändringar hos barn och ungdomar Dokumenttitel Parodontala förändringar hos barn och ungdomar Klinik/Funktion/Process Utgåva Gäller from Sida (av) Avdelningen för Parodontologi 1 2015-03-23 1(3) Upprättad av Fastställd av Bodjers Kjerstin Garming Tandvårdschef Parodontala förändringar hos barn och ungdomar Förskolebarnets gingiva är normalt relativt slät och rödare än den vuxnes. En mjölktand har ej samma sulcus som en permanent tand och ingen riktig fickbildning kan ses vid en frisk gingiva. Normalt fickdjup kring en frisk mjölktand är ca 1-2 mm. Mjölktänder har ett tunnare rotcement. Viktigt är att tidigt se förändringar i vävnader för att snabbt och enklare kunna behandla detta och undvika utveckling av parodontit i det unga permanenta bettet. I studier kan man se att vuxna med diagnosen ”juvenil parodontit” (idag benämnd aggressiv parodontit) i 40 - 50 % hade marginal benförlust i det primära bettet. 25 - 30 % av de barn som har subgingival tandsten i mjölktandsbettet kan få någon form av parodontala problem i framtiden. Liksom hos vuxna orsakas gingivit och parodontit av bakterier vilket gör att grunden för ett friskt parodontalt status kommer genom att tidigt etablera god munhygien och optimera förutsättningarna för detta. Viktigt är att vara medveten om att en inflammationsreaktion kan vara en signal om en generellt större sjukdom. Om ett barn visar grav generell svullnad under en längre tid bör man rekommendera hälsoundersökning. Faktorer som kan bidra till plackansamling Tandsten, emaljstörningar, råa ytor vid eruption, cervikal karies, lagningar med dåliga kontaktpunkter, fyllningsöverskott, trångställning, ortodontisk apparatur. Faktorer som påverkar försvarsystemet Munandning, inget läppslut ger torr gingiva anteriort vilket kan ge vasokonstriktion och sämre motstånd mot bakterier. Hormonell påverkan, Eruptionsgingivit – epitelet ändras när tanden växer upp, man får ett långt dentalt epitel längs emaljytan, med fickbildning vilken lätt kan bli inflammerad. Systemiska tillstånd Ehlers Danlos syndrom (EDS): gingivit, överrörliga leder, oförklarliga blåmärken i kombination. EDS finns i flertalet undergrupper. Diabetes: dåligt inställda är mer känsliga och har mer gingivit. Leukemi: Medicineras med cytotoxiska medel som påverkar immunförsvarscellerna (PMN-celler) de får då lättare gingivit. Förekomsten av parodontit hos barn och ungdomar är ca 1 per 1 000 i en svensk population. I vissa invandrargrupper, främst Asien och Afrika är förekomsten betydligt högre. Ärftliga faktorer kan vara av betydelse för uppkomsten av parodontit. Detta innebär att även syskon och föräldrar till barn som har fått diagnosen parodontit bör få en parodontal undersökning. Viktigt är att man efterfrågar detta i anamnesen. Primära dentitionen Granskning av röntgen där bennivån värderas: >2 mm från emalj-cementgränsen, subgingival tandsten och/ eller fickor upptäcks, görs en fickmätning i hela bettet. Ihållande gingivit bör föranleda till allmänmedicinsk utredning. Permanenta dentitionen Fickdjupsmäting på 6:or när 5:or är fullt erupterade, dock senast vid 15 års ålder. Därefter sondering av 6:or varje år t.o.m 19 års ålder. Vid alla åldrar Förekomst av subgingival tandsten. Åtgärder enligt nedan Förekomst av sänkt marginal bennivå. Åtgärder enligt nedan. Vid 19 års ålder Slutkontroll med fullständig parodontal undersökning. Plack, Blödning vid sondering, fickmätning. Samt erforderliga åtgärder. Information till patienten om prognos och risk. Åtgärder vid parodontal behandling: • • • • Sjukdomsinformation Infärgning Munhygieninstruktion Scaling Viktigt är att nå en mycket god plackkontroll på dessa patienter. Om läkning efter kontrollperiod uteblir konsulteras specialist (parodontolog eller pedodontist) Folktandvården Dalarna RamBarn 2015 Remisser Pedodonti Dokumenttitel Remisser Pedodonti Klinik/Funktion/Process Utgåva Gäller from Sida (av) Avd för Pedodonti 1 2015-03-23 1(4) Upprättad av Fastställd av Anne Hultgren Talvilahti Tandvårdschef Remisser Pedodonti Remisskriterier De frågeställningar eller behandlingar som allmäntandläkaren inte anser att hon/han eller annan kollega på kliniken har tillräcklig kompetens för, bör remitteras till dess nödvändig kompetens upparbetats. Patientexempel: Barn med grundsjukdom som påverkar allmänhälsan eller tandhälsan avsevärt, som t.ex. medfödda hjärtfel med kvarvarande restdefekt, svårinställd diabetes, cancersjukdom. Barn med syndrom. Barn som uppvisar eruptionsstörningar som kräver svårare kirurgiskt ingrepp eller svårare tandutvecklingsstörningar som antingen kräver behandling eller diagnosintyg. Barn med trauma eller aplasier där autotransplantation är tänkbar terapi. Barn som uppvisar tandvårdsrädsla eller behandlingssvårigheter trots omfattande inskolning på kliniken. Barn under 12 månaders ålder som behöver sedering inför tandbehandling. Barn och ungdomar med parodontal sjukdom. Barn och ungdomar med besvär ifrån käkar och/eller ansikte. Barn med slemhinneförändringar, cystor eller annan ovanlig patologi i mjukvävnader eller käkar. Omfattande kariesskador i kombination med behandlingssvårigheter eller tandvårdsrädsla där inskolning och behandlingsträning misslyckats på hemmakliniken. Dessa barn bör i många fall få inskolning och kariesutredning på hemmakliniken under väntetid. Barn med svårare beteendestörningar. Akut bedömning och/ eller behandling vid trauma. Bedömning eller behandling av tidigare traumaskadat bett. Övriga omfattande och komplicerade frågeställningar som inte kan hanteras inom allmäntandvården. Remissförfarande För att barn- och ungdomspatienten skall bli bedömd på ett kvalitetsmässigt bra sätt och prioriteras på rätt nivå, krävs ett bra underlag i remissen. Remiss från allmäntandvården skall utfärdas och signeras av ansvarig tandläkare efter att patientens status och anamnes har bedömts. För bedömning och prioritering av det enskilda fallet är det viktigt att all nödvändig information medsänds i form av röntgen, studiemodeller, foton med mera. Om remissen gäller mineralisations-störningar eller slemhinneförändringar krävs fotografier för att vi skall kunna bedöma allvarlighetsgraden. Observera! Utlova aldrig specifik behandling (exempelvis narkos). Detta beslutas på specialistklinik. Remisstexten skall beskriva: Medicinsk anamnes (fysiska och psykiska sjukdomar, mediciner, allergier, sjukvårdskontakter) Social anamnes (familjesituation, psykosocial miljö) Tolkbehov: ja/nej (Om ja, vilket språk) Vid asylsökande patient: LMA-nr Remissorsak, typ av frågeställning/ önskemål Vad har utförts på remitterande klinik och vad planeras att utföras av er På vems initiativ skrivs remissen Röntgen (obligatoriskt vid frågeställning karies, trauma, eruptionsstörningar) Foto (obligatoriskt vid frågeställning mineralisationsstörningar och trauma, önskvärt vid frågeställning karies) Studiemodeller (önskvärt vid protetisk frågeställning) Övriga upplysningar som kan underlätta bedömning av remiss och prioritering av patienten Aktuella telefonnummer (inklusive riktnummer) Nyinkomna remisser bedöms varje vecka. Skulle något ärende vara mer angeläget får tandläkaren kontakta kliniken per telefon. När remissen har bedömts sänds remissbekräftelse till vårdnadshavare och hemmaklinik. Denna svarar för vård och eventuell akuttandvård till dess att specialistkliniken kallar patienten. Skulle situationen för patienten väsentligen förändras skall ansvarig tandläkare - efter att ha bedömt patienten - kontakta specialistkliniken och beskriva vad som har hänt. Många frågor rörande terapiförslag kan lösas med telefonkonsultation. Om remissen saknar nödvändiga uppgifter eller dokumentation i form av röntgenbilder, foto eller studiemodeller för att remissen skall kunna prioriteras kommer remissen direkt att avvisas. Vid avslutad behandling skrivs ett individuellt remissvar. Det är viktigt att de rekommendationer som ges i remissvaret blir noggrant uppmärksammade och följs upp på hemmakliniken. Specialistkliniken står givetvis till tjänst med råd och information rörande den enskilde patienten och odontologiska frågor i allmänhet. Folktandvården Dalarna RamBarn 2015 Riktlinjer för kvalitetsarbetet Dokumenttitel Riktlinjer för kvalitetsarbetet Klinik/Funktion/Process Utgåva Gäller from Sida (av) Avd för Pedodonti 2 2015-06-29 1(4) Upprättad av Fastställd av Anne Hultgren Talvilahti Tandvårdschef Riktlinjer för kvalitetsarbetet Barn- och Ungdomstandvården Dalarna Landstingen har vissa lagstadgade skyldigheter i enlighet med tandvårdslagen. Denna är en ramlag som ger landstinget planeringsansvar för all tandvård i länet med bland annat ett direkt vårdansvar för barn och ungdomar upp till 19 års ålder samt för specialisttandvård. Från och med 1 januari 1997 gäller bestämmelser om kvalitetssäkring i Hälso- och sjukvårdslagen 1982:763 och i Tandvårdslagen (1985:125). Inom tandvården skall kvaliteten i verksamheten systematiskt och fortlöpande utvecklas och säkras (16§ Tandvårdslagen). Detta finns närmare utvecklat i Socialstyrelsens föreskrifter och allmänna råd SOSFS 2011:9 Idag finns möjlighet för fler aktörer än tidigare att erbjuda tandvård till barngrupper. Kravet på en specificering av vad som skall ingå inom ramen för den fria barn- och ungdomstandvården ökar därmed. Det behövs klara riktlinjer, övergripande vårdstrategier och även fungerande uppföljningssystem. Nu ses även en utveckling mot att tandhälsan mattas av. Detta gör att det blir alltmer viktigt att följa upp vad olika åtgärder inom barn- och ungdomstandvården ger för resultat och vilka åtgärder som är ekonomiskt och odontologiskt effektiva. Kvalitetssystem För Barn- och ungdomstandvården i Dalarna skall RamBarn 2015 ingå i det kvalitetssystem som används av vårdgivaren. Följande riktlinjer överensstämmer med de nationella riktlinjerna som antagits av Svenska Pedodontiföreningen och finns att läsa i sin helhet på www.spf.nu. Kvalitetsmål Övergripande mål. Barn- och ungdomstandvården skall ha en tydlig tandhälsoprofil och stimulera till egenvård. Tandvården skall ges så att patient och vårdnadshavare känner trygghet och delaktighet i behandlingssituationen. Författningsrelaterade mål Barn- och ungdomstandvården skall utföras enligt bestämmelserna i Tandvårdslagen (SFS 1985:125), Patientdatalagen (2008:335) och övriga lagtexter avseende patientskada, sekretess, strålskydd med flera samt Socialstyrelsens föreskrifter, allmänna råd och meddelandeblad. Dessutom skall vård och omhändertagande av barn och ungdomar leva upp till kraven i FN:s barnkonvention. Från och med 2015-01-01 förändras tandvårdslagen med nya skrivningar som betonar att barnets bästa alltid skall beaktas i tandvårdssituationen (3§). Patientlag (2014:821) trädde i kraft 150101. Syftar till att stärka och tydliggöra patientens ställning samt att främja patientens integritet, självbestämmande och delaktighet, oavsett ålder på patienten. Odontologiska krav Effekten av insatta åtgärder och behandlingar skall följas upp och utvärderas med uppföljning både på individuell nivå och på befolkningsnivå. Tandvård skall ges på ett sådant sätt att det inte skapar rädsla eller obehag inför tandvårdssituationen. Risk för eller förekomst av tandvärk och odontogena infektioner skall elimineras. Risk för oral sjukdom skall identifieras och förebyggande åtgärder sättas in. Sjukdomsbehandling skall sättas in så att progression av redan etablerad sjukdom förhindras. God oral funktion och estetik skall eftersträvas för varje patient. Tandvård för barn och ungdomar skall bedrivas i nära samarbete med sjukvården och andra organisationer som utför folkhälsoarbete (BVC, förskola, skola, tobaksprevention m.m). Tillgänglighet Tillgängligheten av tandvård skall vara sådan att eventuella ojämlikheter i munhälsa elimineras. Vårdinsatsen skall vara anpassad till patientens sjukdomsbild. Tandvården skall vara regelbunden och om möjligt erbjudas så att patienten möter samma vårdgivare under uppväxten. Akuta tillstånd som till exempel tandvärk och olycksfallsskadade tänder skall omhändertas så snart situationen kräver och helst inom 24 timmar. Resurser för tandvård under sedering och generell anestesi skall finnas. Diagnostik och behandlingsplanering Varje barn skall ha en fast vårdkontakt som tillgodoser barnets behov av fullständig tandvård. Barn skall erbjudas tandhälsoscreening vid 1-2 års ålder och om vårdbehov föreligger skall lämpliga åtgärder sättas in. Alla barn (även lågriskbarn) skall kliniskt undersökas av tandläkare senast vid 3 års ålder och sedan riskbedömas utifrån allmänhälsa, karies, parodontit, bettutveckling, tandutveckling, erosioner, oral motorik, slemhinnestatus, tidigare trauma samt eventuellt andra kliniska och anamnestiska fynd. Utifrån detta skall riskbedömning och individuell behandlingsplan läggas upp för patienten. Se vårdplanering i ”Vårdplan Barn och ungdomar 2015”. Riskbedömningen skall omprövas vid varje nytt undersökningstillfälle. En undersökning skall innefatta samtal med patient och vårdnadshavare om medicinsk och social anamnes, tidigare tandsjukdomsutveckling, kostvanor, munhygien och fluortillförsel. Behandlingsplan och revisionsintervall skall antecknas i journalen. Röntgen tas alltid på individuell indikation och med hänsyn till riskåldrar (5-6 år och 13 år). Senast vid 5 års ålder skall förekomst av karies och/eller progression av karies även bedömas på approximalytor. I de fall där approximalytorna inte kan inspekteras visuellt krävs bitewing för att kunna utföra en riktig bedömning. Befintliga röntgen granskas från förskoleåldern avseende karies, bennedbrytning samt tandsten. Om röntgen inte tas skall orsaken till detta dokumenteras i journalen. Röntgenintervallen bestäms individuellt och utifrån riskbedömningen. Psykologiskt omhändertagande När tandvård ges till barn skall barnets bästa särskilt beaktas (Tandvårdslagen 3§). Individens integritet och relativa autonomi skall beaktas för att säkerställa trygghet och respekt för patienten. Hänsyn skall tas till individens mognad och utveckling. Det är också viktigt att en god relation och kontakt skapas med föräldern/vårdnadshavaren. Auktoriserad tolk skall erbjudas vid kommunikationsproblem av olika slag (även teckentolk). Rutinmässig introduktion av tandvårdsmiljön och bedömning av samarbetsförmågan i tandvårdssituationen skall ske vid 3- årsundersökningen. Individuellt utformad inskolning skall erbjudas vid behov. Smärtfrihet skall eftersträvas vid all form av tandbehandling. Ett gott psykologiskt omhändertagande som minimerar upplevelsen av obehag och/eller smärta skall säkerställas och genomsyra bemötandet inom Barn- och ungdomstandvården. Sedering skall erbjudas vid odontologiskt svåra ingrepp eller då upprepad inskolning inte har nått full effekt. Uppföljning Verksamhetschefen ansvarar för uppföljning av kvalitetsarbetet samt hur man väljer att genomföra detta. Verksamhetschefen ansvarar för att lagar och förordningar följs samt att avvikelserapportering leder till att man lär av egna och andras misstag. Det åligger verksamhetschefen att kontinuerligt följa tandhälsoutvecklingen på kliniknivå och därmed ansvara för att lämpliga åtgärder fortlöpande vidtas för att nå den övergripande målsättningen. Se övriga dokument RamBarn 2015 för detaljerad information. Folktandvården Dalarna RamBarn 2015 Riskbedömning - revisionsintervall Dokumenttitel Riskbedömning - revisionsintervall Klinik/Funktion/Process Utgåva Gäller from Sida (av) Avd för Pedodonti 2 2015-09-02 1(8) Upprättad av Fastställd av Anne Hultgren Talvilahti Tandvårdschef Riskbedömning – revisionsintervall Riskbedömningen inom barn och ungdomstandvården hjälper oss att identifiera de individer som löper risk för att utveckla sjukdom samtidigt som den skiljer ut de individer som vi ska erbjuda god tandvård för att behålla dem friska. All behandling och individuell rådgivning skall grunda sig på riskbedömning. Det finns ej någon enstaka faktor med vilken man säkert kan förutsäga utveckling av bettavvikelser, karies, erosioner eller parodontit. Som grund för bedömning får man i stället använda alla de kännetecken som vetenskap och beprövad erfarenhet har lärt oss indikerar risk. Exempel på sådana faktorer är: Anamnesdata Tidigare kariesförekomst/gingivit/parodonti/bettavvikelser/erosionsskador Kliniska fynd Röntgenfynd Värdering av vanor beträffande kost, munhygien och fluoranvändning. Moderns utbildningsnivå Invandrarbakgrund I de fall någon typ av avvikelse upptäcks vid tandhälsokontroll eller undersökning skall tandläkare informeras och därefter upprätta behandlingsplan. Den person som undersöker eller kontrollerar patienten är ansvarig för sin egen bedömning oavsett yrkeskategori. Gingivit/Parodontit Förskolebarnets gingiva är normalt relativt slät och rödare än den vuxnes. Redan i förskoleåldern kan bennedbrytning och/eller tandsten iakttas på bitewing. Om så är fallet skall dessa barn betraktas som högriskpatienter vilka även i det permanenta bettet kan utveckla benförluster och/eller tandsten. Förekomst av parodontit hos barn och ungdomar är ca 1 per 1 000 i den svenska befolkningen. I andra delar av världen, främst i Asien och Afrika, är förekomsten mycket högre. I de fall det finns hereditet för parodontit, och/eller den etniska bakgrunden visar en ökad risk för parodontal sjukdom, skall bitewing tas regelbundet. Sondera fickor runt fullständigt erupterade 6:or och 1:or och kontrollera bitewing avseende subgingival tandsten. Undvik sondering då granntänder är under eruption. Bettavvikelser Under individens bettutveckling uppstår ibland bettavvikelser. Vissa av dessa leder till att vi vill följa upp bettet med tätare intervall. Mer omfattande bettavvikelser kräver ortodontikonsultation. Bedömning av bettet är alltid aktuellt vid patientens samtliga revisionsundersökningar och målet är att vi genom en tidig bedömning skall kunna minimera det framtida behovet av ortodontibehandling. Dentalstadier enligt Björk DS01 DS02 DS1 DS2 DS3 DS4 M1 M2 M3 Primära tänder under frambrott Primära tänder är helt frambrutna Permanenta incisiver under frambrott Alla permanenta incisiver är frambrutna Permanenta hörntänder och premolarer under frambrott Alla permanenta hörntänder och premolarer är frambrutna Första molaren har erupterat Andra molaren har erupterat Tredje molaren har erupterat Bettutvecklingen skall följas efter Björks utvecklingsstadier Vid bettutvecklingsstadium DS1M1, DS3M1 och DS4M2 skall tandläkare utföra klinisk bedömning av bett. Riskvärdering registreras i bettregistreringsfliken (FTV) i datajournalen och signeras av tandläkare med bettavvikelse diagnos enligt DHC i indexet IOTN. Privata vårdgivare registrerar även detta i EPI-rapport. Därefter skall tandläkaren göra en bedömning om ortodontist skall konsulteras eller inte. Karies Tidigare kariesförekomst har visat sig vara en tämligen tillförlitlig prediktor för ny karies. Det är i regel god överensstämmelse mellan förekomsten av karies i primära och permanenta bettet hos den enskilde individen. Initial kariesskada skall behandlas för remineralisering. Manifest kariesskada (klinisk kavitet eller tydlig utbredning i dentinet enligt röntgen) skall behandlas så att nya skador och progression av befintliga skador om möjligt förhindras. Detta innebär alltså inriktning mot att stoppa kariesprocessen vilket inte låter sig göras enbart med hjälp av fyllningsmaterial. Dokumentation skall ske i dagteckningar, samt med röntgen som kan ligga till grund för bedömning av eventuell progression i senare skede. Senast vid 5 års ålder skall förekomst av karies och/eller progression av karies även bedömas på approximalytor. I de fall där approximalytorna inte kan inspekteras visuellt krävs bitewing för att kunna utföra en riktig bedömning. Erosionsskador Med erosionsskada på tänderna menas en förlust av hårdvävnad genom en kemisk process som inte involverar bakterier. Oftast är flera orsaksfaktorer involverade i processen. Oftast är flera orsaksfaktorer involverade i processen. Idag är det vanligen negativa dryckesvanor och dryckesmönster samt stressrelaterad reflux som är orsaksfaktorer. Ätstörningar kan också vara en orsaksfaktor. Det finns även en ökad risk för erosionsskador hon personer med astma. Erosionsskador uppträder vanligen först på överkäksinsicivernas insida. En aktiv process kan diagnostiseras genom att tandytan, när den blästras torr, har ett matt utseende. ”Cuppings” d.v.s skålformade gropar på kusptopparna är ett vanligt tecken på erosionsskada. Ses vanligtvis på molarer och caniner i båda dentitionerna. Det är viktigt att upptäcka och hindra denna process i ett tidigt skede. Konklusionen blir: Undersök och sondera palatinalytorna på incisiverna noga (skuldra palatinalt?) Titta efter skuldror och cuppings och utslätade tandytor i övriga bettet. Ta noggrann anamnes på dryckesvanor, dryckesmönster, stressfaktorer, astma, reflux m.m. Informera om risker med frekvent intag av sura drycker. Speciella riskindivider/ -grupper Allmänsjukdomar, övervikt, medicinering, utvecklingsstörning och andra handikapp kan i många fall innebära förhöjd risk för orala problem. Även den sociala situationen kan innebära ökad risk. Problem i hemmet, skilsmässor, skolproblem, missbruk med mera är vanliga riskfaktorer. Erfarenhet och flera svenska studier visar också att barn vars bägge föräldrar har invandrarbakgrund, samt barn till korttidsutbildade mödrar, har större risk än genomsnittligt för att utveckla tandsjukdomar. Varje enskild riskgrupp är inte så stor, men tagna tillsammans utgör de en inte ringa andel av respektive åldersgrupp. Det är viktigt att sätta sig in i varje barns allmänmedicinska och sociala situation för att rätt anpassa åtgärderna. Empatisk förmåga, god samtalsmetodik samt att ta anamnesen på allvar är centralt i dessa sammanhang. Revisionsintervall Från början skall varje barn ha en vårdplanering utförd av tandläkare. Varje personal inom tandvården som åtar sig en uppgift ansvarar själv för att han/hon har den erforderliga kompetensen för uppgiften och är individuellt ansvarig för att anlita högre kompetens när så behövs. Patienten skall kliniskt undersökas av tandläkare vid 3 års ålder och sedan riskbedömas utifrån allmänhälsa, bettutveckling, tandutveckling, oral motorik, slemhinnestatus samt ev. övriga kliniska och anamnestiska fynd. Utifrån riskbedömningen upprättas sedan en individuell behandlingsplan för barnet. Vårdbehoven varierar idag mer än tidigare. Det är rimligt att detta återspeglar sig i revisionsintervallen. Det finns samtidigt ett visst egenvärde i regelbundna kontroller. Mellan undersökningarna, baserat på riskbedömningen, bör man i dessa fall lägga in individuellt anpassade hälsokontroller och profylaxbesök hos annan personal. Riskfaktorer Hur ofta ett visst barn behöver besöka kliniken och vilken personalkategori som vid respektive tillfälle behöver se barnet, grundar sig på patientens riskbedömning och behandlingsplan. Denna plan skall kontinuerligt omvärderas. Tidigare har man framförallt bedömt kariesrisk, parodontal risk, bettutvecklingsrisk och medicinsk risk. Till riskfaktorerna förs även sociala riskfaktorer och risk för erosionsskador. Många medicinska riskfaktorer motiverar extra uppmärksamhet från tandvårdens sida och ibland att behandling och övervakning läggs upp enligt särskilda rutiner. Man kan inte ta för givet att barnet självt eller föräldrarna alltid påpekar viktiga medicinska händelser och/eller diagnoser. Mycket kan också hänt sedan föregående undersökningstillfälle. Av denna anledning skall anamnesen kontinuerligt uppdateras och behandlaren följa upp vad som hänt sedan sist i form av läkarbesök, mediciner, skolförhållanden, familjeförhållanden och så vidare. I de fall anamnesen ändras kan detta leda till en annan riskvärdering och därmed en annan behandlingsplan. Den slutliga bedömningen av aktuell behandlingsbehovsrisk blir således ett resultat av respektive undersökares kliniska och anamnestiska bedömning. Detsamma gäller även bettutvecklingsrisk även om det här bara gäller att ta ställning till om det existerar någon risk eller ej. Vid varje revisionstillfälle skall riskbedömning och riskgruppering noteras i journalen. Kriterier för bedömning av parodontal risk 0-19 år Parodontal risk: Ja Bennivån ses på röntgen vara >2 mm från emaljcementgränsen Fickor > 2 mm i primära bettet Fickor > 4 mm i permanenta bettet Förekomst av subgingival tandsten Förekomst av supragingival tandsten i molarpartierna Parodontal risk: Nej Gingivit på grund av undermålig munhygien. Ge munhygieninstruktioner och följ upp slemhinnan. Vid ihållande gingivit trots optimerad munhygien bör dock allmänmedicinsk utredning övervägas Supragingival tandsten, ingen egentlig riskfaktor men tandsten bör avlägsnas vid revisionsundersökning. Kriterier för bettutvecklingsrisk 0 - 19 år B-risk: J (Ja) Risk för eller etablerad bettutvecklingsstörning föreligger. B-risk: N (Nej) Ingen risk för bettutvecklingsstörning föreligger. Betydelsen av ”B-risk” kan naturligtvis variera i hög grad. Om det enligt anamnesen framkommer att det är ett typiskt släktdrag med progeni så föreligger självklart B-risk. Samtidigt motiverar detta i sig inte extra täta kontroller under förskoleåldern, då någon behandling ändå knappast är aktuell i primära bettet. En inverteringsrisk av erupterande incisiver å andra sidan, kan motivera täta kontroller under den kritiska fasen, då en enkel åtgärd i rätt tid kan betyda mycket för möjligheterna att undvika mer komplicerad behandling senare. Kriterier för bedömning av kariesrisk i olika åldrar Primära bettet (0-6 år) Allmänhälsa Kronisk sjukdom Födoämnesintolerans Täta infektioner (>10 infektioner/år) Psykosocial situation Syskon med karies Återbud/UB Tandvårdsrädsla hos familjemedlem Rökning / missbruk / psykisk sjukdom i familjen Förälder med låg utbildningsnivå eller invandrarbakgrund Kostvanor Söta mellanmål 1 gång/dag eller mer Söta drycker som törstsläckare Måltider nattetid Munhygienvanor Synligt plack ÖK-fronten Oregelbundna munhygienvanor, TB utan vuxen hjälp Fluor Låg exponering för fluor Kariesaktivitet Manifest kariesskada Nya eller progredierande approximala emaljskador. Kariesrisk permanenta bettet (7-19 år) Ingen/Låg kariesrisk Högst en ny eller progredierande emaljskada Hög kariesrisk >1 ny eller progredierande approximal emaljkariesskada eller eller Ingen / högst en dentinskada approximalt eller Ingen / högst en restaurerad approximalyta senaste två åren >1 ny dentinkariesskada approximalt eller >1 restaurerad approximalyta senaste två åren eller Kariesangrepp på ytor som inte är kariesbenägna Anamnestisk lågrisk Patient utan sjukdom eller medicinering som påverkar tandbehandlingen. Inga belastande sociala förhållanden. Anamnestisk mellanrisk Anamnestisk högrisk Sjukdom som obetydligt påverkar tandbehandlingen Allmänsjukdom /medicinering som påverkar tandbehandlingen Enstaka UB/ återbud Belastande psykosociala faktorer Inga belastande sociala förhållanden. Upprepade UB/ återbud Goda kost- och munhygienvaMindre goda kost- och/eller nor. munhygienvanor. Fluorexponering 2ggr/dag Fluorexponering <2ggr/dag Tandvårdsrädsla Oregelbundna munhygienvanor. Dåliga matvanor, förekomst av övervikt eller fetma. Ingen fluorexponering Lågrisk (1) Mellanrisk (2) Högrisk (2) Revisionsintervall 24 mån Revisionsintervall 18 mån Revisionsintervall 12 mån Dokumenttitel Riskbedömning - revisionsintervall Klinik/Funktion/Process Utgåva Gäller from Sida (av) Avd för Pedodonti 2 2015-09-02 1(8) Upprättad av Fastställd av Anne Hultgren Talvilahti Tandvårdschef R2 Riskbedömning och karies Värdet på stapeln baseras på beräkningar där förändringar i angivet aktuellt status ger poäng enligt följande principer: 0 poäng = Frisk eller ingen kariesprogression 1 poäng = 0 till D1 eller D1 till D2 3 poäng = 0 till D2, D1 till D3, D2 till D3, fyllning till S eller frisk till rotkaries 5 poäng = 0 till D3 Gränser: Grön stapel 0-2 poäng Gul stapel 3-5 poäng Röd stapel ≥ 6 poäng Hjälptext: Grön stapel Ingen eller låg progression av karies (Låg risk) Gul stapel Måttlig progression av karies (Mellanrisk) Röd stapel Hög progression av karies (Högrisk) Folktandvården Dalarna RamBarn 2015 Sedering av barn och ungdomar Dokumenttitel Sedering av barn och ungdomar Klinik/Funktion/Process Utgåva Gäller from Sida (av) Avd för Pedodonti 1 2015-03-23 1(6) Upprättad av Fastställd av Anne Hultgren Talvilahti Tandvårdschef Sedering av barn och ungdomar Sedering vid tandbehandling Tandvårdsrädsla är ett relativt vanligt problem både bland barn och vuxna. Självklart är ett gott psykologiskt omhändertagande den viktigaste faktorn för att behandlingen skall gå att genomföra på ett acceptabelt sätt. En bra inskolning och en patient som känner tillit svarar också bättre på sedering farmakologiskt. Sedering kan inte ersätta inskolning och tar heller inte bort en kvarstående viljeproblematik. Tillvägagångssättet skall också vara väl förankrat hos ansvarig vårdnadshavare genom en behandlingsöverenskommelse före behandlingsstarten. Mot bakgrund av detta kan man i akuta situationer eller för att genomföra komplicerade ingrepp underlätta för en inskolad patient med hjälp av olika farmaka. Lustgas är ibland en bra sederingsform som emellertid kräver utrustning och speciell utbildning. Rektal eller oral sedering med Midazolam (tillhör gruppen bensodiazepiner) är ett annat alternativ vilket även det kräver utbildning. För användning av bensodiazepiner, i annan form än tabletter, förutsätts genomgången utbildning i lustgassedering eller separat kurs avseende premedicinering med bensodiazepiner. Vilka regler finns? • Skriven rutin för sedering skall finnas på kliniken. Kravet på delegation från narkosläkare har avskaffats och varje tandläkare arbetar därmed på sitt eget ansvar vad avser sedering. Separat förbrukningsjournal för narkotikaklassat läkemedel skall föras på kliniken. ATL-K beredningar skall användas. • Vid premedicinering med bensodiazepiner skall andningsoxygen finnas på kliniken. Pulsoximeter rekommenderas också. • Iordningställande av läkemedelsdosen kan av tandläkare inte delegeras till annan person (SOSFS 2000:1). • Medlet skall administreras på kliniken och får inte lämnas ut till vårdnadshavare. Om administreringen av dosen utförs av annan än tandläkare, krävs skriftlig formell delegation. • Övervakning skall ske efter administreringen och tills effekten av medlet avtar och patienten kan anses vara klar och redig. Patienten får sändas hem först när medvetandegraden är god, dock tidigast en timme efter administreringen. På vägen hem ska barnet övervakas av vuxen, t.ex. under bilfärd. • Barnet skall inte lämnas ensamt de tolv första timmarna efter sedering. Sovande barn skall ligga på mage eller sida. Barnet skall vara fastande vilket innebär undvikande av fast föda eller mjölk fyra timmar före ingreppet och undvikande av klar vätska två timmar före ingreppet. Information till föräldrar bör ges både muntligt och skriftligt. Midazolam Midazolam är en bensodiazepam som har en ångestdämpande, lugnande och sömngivande effekt samtidigt som den är muskelrelaxerande och kramplösande. Midazolamet ger också i varierande grad påverkan på minnet, allt ifrån kortare minnesluckor till fullständig retrograd amnesi kan ses. Kontraindikation • Myastenia gravis eller annan muskel- eller nervsjukdom med muskelsvaghet. • Porfyri. • Sömnapné. • Allergi mot medlet. • ASA grupp III eller IV. • Missbruksproblem. • Läkemedelsinteraktioner. • Icke fastande patient. Relativ kontraindikation • Graviditet. • Om barnet varit utsatt för sexuellt övergrepp (rektal administrering bör då om möjligt undvikas). Interaktioner Andra sedativa läkemedel, antimykotiska preparat, erytromycin, amfetaminderivat samt grapefruktjuice Indikation • Patient som är behandlingsomogen. • Barn som har ett krävande akut behandlingsbehov där patienten inte förväntas klara av behandlingen utan sedering. • Barn som har ett måttligt behandlingsbehov men som inte kan förmås att samarbeta trots omfattande konventionell inskolning enligt tell-show-do. • Barn med särskilda behov som svårare neuropsykiatriska funktionshinder, barn med muskeltonusstörning som cerebral pares eller barn med kraftiga kräkreflexer som inte kunnats träna bort med hjälp av beröringsträning. • Förstärkt smärtkontroll: För att genom lugnt bemötande, preoperativ analgetika samt sedering höja patientens smärttröskel. Åldersgrupp Skall ej ges till barn under 1 år eller 10 kg inom allmäntandvården. Mindre barn remitteras till Pedodontiavdelningen. Fasta Ej fast föda eller mjölk/välling fyra timmar före behandling och ej klar dryck de sista två timmarna före behandlingen. Ingen grapefrukt bör intas sederingsdagen. Dosering 0,4 mg/kg kroppsvikt. Maxdos:10 mg. Vid utebliven effekt kontakta pedodontiavdelningen för råd. Tillslag Vid rektal sedering ses effekt vanligtvis inom 7-15 minuter efter administreringen. Vid oral administrering kan effekten komma efter 15-25 minuter. Verkningstiden för medlet (och den tid vi har på oss för ingrepp) är ca 40-50 minuter. Halveringstiden är 2-4 timmar, med det finns en stor individuell variation. Små barn har en hög ämnesomsättning och har därför både snabbare tillslag och kortare duration. Beredning Rektal sedering: Apotekets lösning Midazolam 4 mg/ml (40 ml flaska) ATL-K rekommenderas. Läkemedlet dras upp ur flaskan med rektalspets på. Kliniken bör mäta hur mycket som blir kvar i spetsen och räkna med detta i narkotika-journalen. Oral sedering: Apotekets lösning Midazolam 1 mg/ml (100 ml flaska) ATL-K rekommenderas. Den orala lösningen kan blandas ut med några ml saft eller läsk (dock ej innehållande någon citrus vilket kan potentiera effekten av midazolamet). Läkemedlet skall blandas till i snar anslutning till administrering. Individuella dosen i mg räknas fram för varje patient efter vägning på kliniken. Skor och ytterkläder tas av före vägningen. Postoperativ övervakning Barnet bör observeras minst en timme efter given dos (vid rektal administrering 1,5 timmar efter given dos) och skall ligga på mage eller sida. Barnet får ej lämnas ensamt de tolv första timmarna efter sedering. Det är bra att påpeka för vårdnadshavare hur viktigt det är att förstärka den positiva effekten av sederingen genom att tala med barnet om de positiva delarna av besöket. Det stärker barnets känsla av att de ”klarar av” tandbehandling och att de är ”duktiga”. Det finns alltid positiva detaljer att återberätta! Säkerhet Andningsoxygen och andningsblåsa samt pulsoximeter skall finnas tillgängligt. Dokumentation: Kroppsvikt, dosering, given dos och adminstrationssätt skall dokumenteras liksom saturation, acceptansgrad, sederingsgrad och postoperativ bevakning. Denna dokumentation ger en god vägledning vid eventuella kommande sederingar. För förslag på sederingsfraser att lägga in i klinikens termkatalog, se bilaga 1 Sederingsfraser. En trygg sedering för patient och tandvårdsteam • Väl förberedd patient och vårdnadshavare, noggrann anamnes Inskolning och behandlingsöverenskommelse • Väl förberett tandvårdsteam Alla instrument och allt material framtaget, teamet samkört • Lugn atmosfär i behandlingsrummet Dämpad belysning i behandlingsrum, Tumlekuddar, filt och lugn musik • God smärtkontroll Ordinera preoperativ analgetika, ytanestesi 3-5 minuter, långsam injektion Planera sederingen väl! • Vad är anledningen till sederingen? Spruträdsla och extraktion av primär incisiv se till att patienten är väl sederad då injektion läggs, håll koll på duration och extrahera innan midazolamets effekt gått ur. Se till att få god effekt av din lokalanestesi innan extraktionen påbörjas! • Kirurgisk omfattande behandling på relativt orädd patient Ta in patienten tidigt och lägg bedövning. Se till att påbörja den kirurgiska behandlingen då midazolamets effekt är på väg att öka. Diazepam Tabletter är den enda typen av sedering som får skrivas ut på recept och administreras utan tilläggsutbildning. Tablettsedering är ett val som kan fungera inom vuxentandvården. Diazepam har längre nedbrytningstid än Midazolam och risken för en fördröjd effekt av medlet är högre än för midazolampreparaten. Diazepam får därför ses som ett sämre alternativ än Midazolam. Rekommenderas inte inom barntandvården! Referenser Läkemedelsverkets föreskrifter om förordnande och utlämnande av läkemedel m.m. (recepföreskrifter); LVFS 1997:10 §5, 7-12 med ändringar 1998:6, 2001:19, 2001:13, 2002:6, 2003:4, 2003:9, 2004:4, 2005:2, 2006:13, 2007:12 Läkemedelsverkets föreskrifter om förteckningar över Narkotika; LVFS 1997:12 beslutade den 4 juni 1997, med ändr. Gm LVFS 1997:15, 1998:3, 1998:12, 1999:6, 2000:7, 2001:4, 2002:4, 2004:2, 2004:3, 2005:5, 2007:10. 2007:14, 2008:8, 2008:10 Förordning om kontroll av narkotika; SFS 1992:1554, omtryckt SFS 1993:784 Utfärdad den 10 december 1992, med ändr. ändrad t.o.m.2008:743 Socialstyrelsens föreskrifter om delegering inom tandvården SOSFS 2002:12 (M) Delegering av arbetsuppgifter inom hälso- och sjukvård och tandvård, SOSFS 1997:14 (M) Socialstyrelsens föreskrifter och allmänna råd om läkemedelshantering i hälso- och sjukvården; SOSFS 2000:1 (M) med ändringar t.o.m. 2008:29 (M). Bilaga 1. ”Smärtsamma procedurer inom tandvården” Nytt kunskapsdokument (Läkemedelsverket maj 2014). Sid 48-50. Bilaga 2. Sederingsfraser - exempel på text som rutinmässigt läggs in i journal inför och vid sedering med Midazolam. Folktandvården Dalarna RamBarn 2015 Trauma barn och ungdomar Dokumenttitel Trauma barn och ungdomar Klinik/Funktion/Process Utgåva Gäller from Sida (av) Avd för Pedodonti 1 2015-03-23 1(3) Upprättad av Fastställd av Anne Hultgren Talvilahti Tandvårdschef Trauma barn och ungdomar Första kontakt Den första kontakten sker oftast per telefon då ett trauma skett. Föräldrar eller annan vuxen i barnets omgivning ringer för att få råd i hur de bäst ska kunna hjälpa barnet efter en olycka. Det är viktigt att lugna patient och föräldrar samtidigt som vi ställer rätt frågor för att bedöma vilken vård patienten kräver. Vid första kontakt per telefon • Vem ringer? • Vad har hänt? • När har det hänt? • Var har det hänt? • Har barnet varit avsvimmat eller på annat sätt verkat allmänpåverkad? - om barnet har neurologiska symptom bör patienten omedelbart akut undersökas av läkare och tandvård får vänta! Vilka skador kan ses i munnen? Blod kan torkas bort med papper och mun kan sköljas med vatten. Tandskador som kräver omedelbar behandling: • Exartikulerade permanenta tänder - informera om vikten av att försöka reponera tanden eller att transportera den i mun alternativt i mjölk och att ta sig till tandkliniken omedelbart. Bättre att lägga tanden i plastfolie än i vatten eller torr i byxfickan. Akta roten. Tandskador som kräver behandling samma dag: • Luxerade tänder • Tänder med traumatisk påbitning • Tänder som drabbats av skada som ger kraftig spontanvärk trots smärtlindring • Tänder som bedöms utgöra inhalationsrisk Har patienten sårskador som behöver åtgärdas? Omhändertagande av akut traumapatient på kliniken 1. Försäkra dig om att patienten inte har neurologisk skada som bör prioriteras! 2. Exartikulerad tand – ligger tanden i lämpligt medium? Anamnesupptag - Sjukdomar, allergier, aktuell medicinering, sjukvårdskontakter? - Hur har olyckan skett? Stämmer patientens skada med angiven anamnes? - Aktuella symptom? - Smärtlindring! - Behov av sedering? Klinisk undersökning - Tandskador - Skador käkben - Mjukvävnadsskador Dokumentation - Foto - Röntgen Dokumentation viktig för att kunna följa upp skadan riktigt. Då diagnos är ställd -behandla patienten enligt rekommendationer i Dental trauma guide www.dentaltraumaguide.org (inom Folktandvården Dalarna: se Portalen) Denna traumaguide uppdateras kontinuerligt och anses internationellt vara ”State of The Art”. På sidan finns också interaktiv funktion där patienten kan få information om hur skadan skett och hur den följs upp. Pedagogiska och ”oblodiga” bilder. Se även RamBarn-dokumentet ”Barn som far illa” Vårdplan Barn och Ungdomar 2015 Folktandvården Dalarna 0 - 24 månader Ålder Aktivitet MVC BVC Hälsosamtal i grupp med tandhygienist Tandhygienist med vid föräldraträffar. Tandhälsoscreening tandhygienist Samarbete med BVC: sköterska påminner om vikten av tandborstning med fluortandkräm Dokument ”Info vid graviditet” Navet BHV-handboken (www.rikshandboken-bhv.se) ”0-2 år” Navet ”3-5 år” Navet ”Karies” Navet Riskbarn kallas till tandhygienist på Folktandvårdskliniken och uppföljning efter individuell bedömning men senast efter 12 månader. 2 - 6 år INGEN RISK Revisionsintervall 18 mån Ålder Ansvarig tandläkare gör Vårdplanering d.v.s utför klinisk undersökning, riskbedömning samt upprättar behandlingsplan vid 3 års ålder. Ansvarig tandläkare gör Vårdplanering d.v.s utför klinisk undersökning, riskbedömning samt upprättar behandlingsplan vid 3 år. Basprogram enligt RamBarn Basprogram enligt RamBarn Individanpassad tilläggsprofylax enligt RamBarn. Basprogram enligt RamBarn. Informera om 6- årsmolaren. Individanpassad tilläggsprofylax enligt RamBarn. 0-3 4-6 RISK Revisionsintervall 12 mån Basprogram enligt RamBarn. Informera om 6-årsmolaren. Tandläkarundersökningar på barn 3-19 år skall ske minst vart fjärde år. I de fall barnet flyttar in till Dalarna efter 3 års ålder skall barnet vid första besöket kallas till tandläkare för Vårdplanering. Obligatoriska bettkontroller Dentalstadie (enl Björk) Vad innebär detta kliniskt? DS1M1 Permanenta incisiver under frambrott. Första molaren har erupterat. DS3M1 Permanenta hörntänder och premolarer under frambrott. Första molaren har erupterat. DS4M2 Alla permanenta hörntänder och premolarer är frambrutna. Andra molaren har erupterat. Om undersökning eller kontroll sker hos annan personalkategori när barnet når dentalstadium DS1M1, DS3M1 och DS4M2 ska tandläkare konsulteras. Tandläkaren utför bettkontroll, registrerar i bettregistreringsflik i T4 (eller registreras i EPI-rapport av privat vårdgivare) och signerar daganteckning om bettförhållanden vid ovan dentalstadier. 7 - 19 år LÅG RISK Rev.intervall 24 mån MELLAN RISK Rev.intervall 18 mån HÖG RISK Rev.intervall 12 mån Vårdplanering tdl * Basprogram RamBarn Vårdplanering tdl* Basprogram RamBarn Tilläggsprogram RamBarn Vårdplanering tdl* Basprogram RamBarn Tilläggsprogram RamBarn Individuell terapiplan Kontroll av fickor fullständigt erupterade 1:or och 6:or** US hos tandläkare Basprogram RamBarn Patientinformation aktuell riskbedömning Kontroll av fickor fullständigt erupterade 1:or och 6:or** US hos tandläkare Basprogram RamBarn Tilläggsprofylax Patientinformation aktuell riskbedömning Kontroll av fickor fullständigt erupterade 1:or och 6:or** Us hos tandläkare Basprogram RamBarn Tilläggsprofylax Individuell terapiplan Patientinformation aktuell riskbedömning Erbjuda Frisktandvårdsavtal Erbjuda Frisktandvårdsavtal Erbjuda Frisktandvårdsavtal 7-18 år 19 år *Ansvarig tandläkare utför vårdplanering. Tandläkaren utför då klinisk undersökning, riskbedömer och upprättar behandlingsplan (när patienten skall kallas och till vilken personalkategori) som sträcker sig fram till nästa vårdplanering hos tandläkare. Minst vart 4:e år till tandläkare för ny vårdplanering. ** Se Riskbedömning – revisionsintervall Basprogram, enligt RamBarndokumentet ”Evidensbaserad kariesprofylax” Fluortandkräm två gånger dagligen Den grundläggande idén är att få alla barn och ungdomar att borsta sina tänder noggrant två gånger om dagen med fluortandkräm (1 000 ppm fluor upp till 11-12 års ålder, 1 500 ppm fluor från 12 års ålder). Barn upp till 9 års ålder bör få hjälp av vuxen men träning i att borsta tänderna kan starta i 6-7års åldern. Vissa åldersgrupper löper större risk att utveckla karies. Detta inträffar vid 0-3 år, 5-7 år och 12-15 år. Tandborstningsteknik – lär ut! Låt förälder/barn visa hur de borstar tänderna. Korrigera och visa rätt teknik på barnet. Låt barnet/föräldern visa att de behärskar tekniken. Tandborsten lämnas med hem och instruktion ges att använda fluortandkräm. Fluor, vila, vatten – informera! Koncentrera informationen på tre huvudbudskap: 1. Borsta tänderna noggrant med fluortandkräm morgon och kväll. Upp till 5 års ålder skall tandkrämsklicken vara lika stor som barnets lillfingernagel. Borstning så fort första tanden brutit fram. Fluortandkräm introduceras då de första tänderna erupterat. Små barn skall spotta ut så mycket som möjligt efter tandborstning. Lär ut optimerad tandkrämsteknik så snart barnet klarar detta utan att svälja tandkrämen (”sila skum”). 2. Var uppmärksam på nya tänder. Visa de nya tänderna i munnen. Borsta nya tänder noga för de är extra mottagliga för karies. Informera noga om 6årsmolarerna. 3. Låt tänderna vila åtminstone några timmar mellan varje gång något stoppas i munnen, gäller även sötade drycker. Drick vatten vid törst. Ät godis högst en gång i veckan, praktisera lördagsgodis. Förklaring till Vårdplanen För att erbjuda god vård på lika villkor och samtidigt ta hänsyn till de begränsningar som principer för delegering av vårdansvar innebär, är det en tandläkare som ytterst ska bära ansvaret för uppföljningen av barnets munhälsoutveckling och att eventuella sjukdomsdiagnoser ställs och adresseras. En tandläkarinsats krävs inte för varje enskilt vårdbesök, förutsatt att det finns stöd och planering så att tandvårdsteamet säkert kan driva hälsoprocessen framåt med insats från lämpliga alternativa vårdresurser. Planeringen för hur de enskilda vårdresurserna bäst ska användas, blir ett ansvar för verksamheten som ska basera sina vårdresursval för insats på både formell och faktisk kompetens. Tonvikten på vårduppdraget som ges inom barn och ungdomstandvård, ligger på en vårdplanering som ska utgå ifrån patientens individuellt bedömda riskbild och behov för bettutvecklingsuppföljning. Detta innebär att de matriser vi beskriver för besöksfrekvens och vårdresursutnyttjande inte är uppbyggda kring kronologisk ålder utan kring bedömd individuell riskbild och behov för uppföljning baserad på dental utvecklingsgrad. För att möta behov för vårdsäkerhet finns kravet att inledande och därpå följande vårdplaneringar ska utföras av en tandläkare. Kort uttryck ligger planeringsansvaret på tandläkare. Oberoende av barnets kronologiska ålder vid inledningen av en verksamhets vårdansvar, ska en vårdplanering utföras av en tandläkare. Bedömningen av risk för sjukdomsutveckling ska utföras. Vårdplanen har principiellt två olika syften Det första är att erbjuda ett styrinstrument för vårdprocessen. Det andra är att ge en säkring och kontrollmöjlighet att vården kontinuerligt bedrivs och planeras utifrån patientens behov. Vårdplanen erbjuder vägledning för verksamheten hur vi bedömer att patientens möte med vården ska ske. Matrisen anger även vårt krav på maxtid mellan planeringsbesök hos tandläkare för varje riskgrupp. För uppföljning av bettutveckling erbjuds verksamheten ett stöd för bettövervakning som innehåller checkpunkter för avgörande bettutvecklingsstadier som måste bedömas av en tandläkare. Eftersom tandläkarens diagnostik kring vissa hälsotillstånd, bettutveckling och bettfunktion inte kan delegeras, är det nödvändigt för oss att lägga ramar för när patienten bör få en bedömning/uppföljning med en förnyad vårdplanering av tandläkare. Vårdplanen anger därför det maxintervall för planeringsbesök hos tandläkare som vi bedömer att vården för varje given riskgrupp ska hålla sig inom. Det är vid dessa planerings/revisionsbesök nödvändigt att tandläkaren beskriver utfallet av vårduppdraget i form av epidemiologi. Dessutom ska tandläkaren ange en riskbedömning för framtida sjukdomsutveckling som tillsammans med behov för bettutvecklingsövervakning resulterar i en vårdplanering. Bedömd riskgrupp avgör när nästa vårdplanering senast ska ske. I samband med varje vårdplanering ska tandläkaren även återkoppla vilket bettutvecklingsstadie patienten uppnått. Se övriga RamBarn- dokument för detaljerad information